HESA Rapport du Comité
Si vous avez des questions ou commentaires concernant l'accessibilité à cette publication, veuillez communiquer avec nous à accessible@parl.gc.ca.
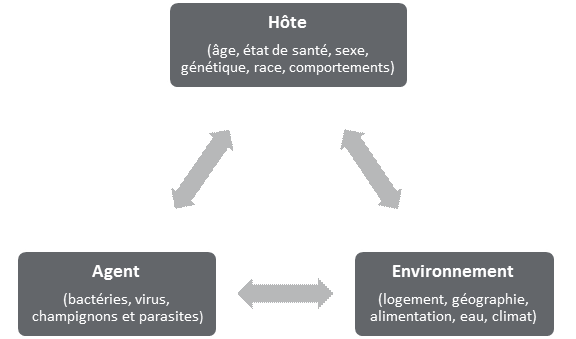
INTRODUCTIONLe 7 mars 2016, le Comité permanent de la santé de la Chambre des communes (le Comité) a convenu d’entreprendre une étude sur l’état de la résistance aux antimicrobiens (RAM) au Canada[1]. Le Comité a entendu des témoins lors de six réunions (deux en juin 2017 et quatre en novembre 2017) et il a reçu 17 mémoires liés à cette étude. Pendant ses réunions sur la RAM, le Comité a entendu des représentants gouvernementaux, des universitaires, des représentants d’organisations internationales et des intervenants œuvrant dans les domaines de la santé humaine et animale. Le présent rapport explique tout d’abord la RAM et ses causes, puis il présente l’ampleur du problème de la RAM, tant au Canada que dans le monde. Il décrit ensuite les initiatives déployées à l’échelle internationale pour lutter contre la RAM, ainsi que celles prises par le Canada à cet égard. Finalement, le rapport résume les défis auxquels le Canada est confronté en matière de lutte contre la RAM (tel qu’ils ont été énoncés par les témoins) et formule des recommandations afin de relever ces défis. La RAM est « à l’heure actuelle l’une des plus importantes menaces pour la santé auxquelles le monde est confronté » et elle a des répercussions importantes tant à l’échelle nationale qu’internationale[2]. Ces répercussions touchent à la fois la santé, l’agriculture, le commerce et l’environnement, ce qui fait de la RAM un problème complexe et difficile à régler. EN QUOI CONSISTE LA RÉSISTANCE AUX ANTIMICROBIENS5?Un antimicrobien est une substance naturelle, semi-synthétique ou synthétique servant à limiter la croissance des microbes, comme les bactéries, les virus, les champignons et les parasites, qui peuvent causer des infections[3]. Au nombre des médicaments antimicrobiens figurent les médicaments antibiotiques, antiviraux, antifongiques et antiparasites. L’Organisation mondiale de la santé (OMS) explique que « [la] résistance aux antimicrobiens [RAM] survient lorsqu’un micro-organisme (bactérie, virus, champignon ou parasite) subit des modifications de telle sorte que les médicaments utilisés pour soigner l’infection qu’il provoque deviennent inefficaces[4] ». Une fois présents dans une population ou une collectivité, les infections mettant en cause ces microbes deviennent de plus en plus difficiles à traiter[5]. Selon le Dr Andrew Morris, président, Comité sur l’Antibiogouvernance et la Résistance, Association pour la microbiologie médicale et l’infectiologie Canada, la RAM touche non seulement le traitement des infections courantes (comme la pneumonie et les infections urinaires), mais elle peut aussi toucher des patients qui subissent des chirurgies courantes et qui risquent d’être infectés par des agents pathogènes résistants aux antimicrobiens[6]. Le Dr Neil Rau, spécialiste en maladies infectieuses et microbiologiste médical, Halton Healthcare, a précisé que les effets de la RAM sur la santé humaine dépendent de l’interaction de trois facteurs principaux désignés sous le nom de « triangle épidémiologique » : la santé de la personne, l’environnement dans lequel cette personne vit et le microbe ou l’agent lui-même (voir la figure 1)[7]. Par exemple, le Dr Rau a expliqué qu’un agent pathogène résistant aux antimicrobiens présentera un risque accru pour une personne hospitalisée en raison d’une maladie chronique préalable parce que le système immunitaire de cette personne est affaibli par son affection sous-jacente et en raison des effets de sa période d’hospitalisation prolongée. Par contre, une personne en santé qui se retrouve aux urgences parce qu’elle s’est cassé le bras peut présenter un risque moins élevé lorsqu’elle est exposée au même agent[8]. En outre, au niveau de la santé de la population, les taux d’infections résistantes aux médicaments augmentent en raison de la population vieillissante et en raison de l’évolution des technologies de la santé, qui font en sorte qu’un plus grand nombre de chirurgies et de greffes sont pratiquées, et donc que davantage de patients risquent d’être exposés à des infections résistantes aux antimicrobiens[9]. Figure 1. « Le triangle épidémiologique » : L’hôte et l’environnement jouent un rôle important dans l’issue d’une maladie traitée au moyen d’un antimicrobien
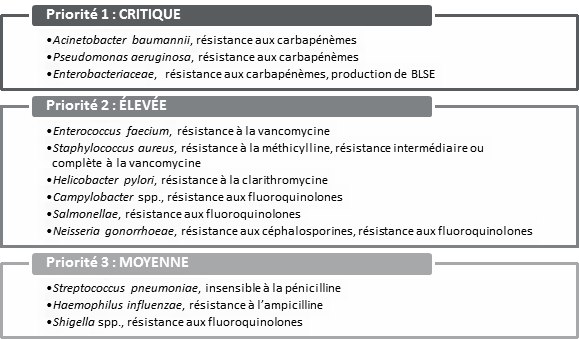
Source : d’après le document soumis par le Dr Neil V. Rau, spécialiste en maladies infectieuses et microbiologiste médical, Halton Healthcare, « Résistance aux antimicrobiens », au Comité permanent de la santé de la Chambre des communes le 7 novembre 2017. QU’EST-CE QUI CAUSE LA RÉSISTANCE AUX ANTIMICROBIENS?La RAM peut se produire naturellement ou suite à l’utilisation d’antimicrobiens, mais le Dr Howard Njoo, sous-administrateur en chef de la santé publique pour l’Agence de la santé publique du Canada (ASPC), a indiqué au Comité que l’utilisation inappropriée d’antimicrobiens dans les soins de santé, l’assainissement, la santé animale et la production alimentaire augmentent son émergence et sa propagation[10]. Selon la Dre Wendy Levinson, présidente, Choisir avec soin Canada, différents facteurs expliquent l’utilisation inappropriée des antimicrobiens dans le contexte des soins de santé, notamment les pressions qui sont exercées sur les cliniciens pour rédiger une ordonnance aux patients, de même que le temps restreint dont ils disposent pour leur offrir d’autres options de traitement[11]. De plus, les cliniciens ne disposent pas de systèmes d’information sur la santé pour obtenir de la rétroaction sur leurs pratiques d’ordonnance. Le Dr Neil Rau a aussi expliqué que les médecins de famille ont un accès limité aux examens de diagnostic, qui leur permettraient de déterminer si leurs patients sont atteints d’une infection virale ou bactérienne[12]. Dans les secteurs de la santé animale et de la production alimentaire, les antimicrobiens sont largement utilisés pour stimuler la croissance, de même que pour traiter et prévenir des maladies chez les animaux. Le Dr Scott McEwen, professeur, Ontario Veterinary College, University of Guelph, a expliqué que la surconsommation d’antimicrobiens contribue à l’émergence d’agents pathogènes résistants aux antimicrobiens, tant chez les animaux destinés à la consommation alimentaire que chez les animaux de compagnie[13]. Les animaux destinés à la consommation alimentaire posent toutefois les plus grands risques pour ce qui est de la propagation de la résistance antimicrobienne en raison des quantités considérables d’antimicrobiens qui sont utilisées dans ce secteur. De plus, les agents pathogènes résistants aux antimicrobiens chez les animaux destinés à la consommation alimentaire sont ceux qui présentent les plus grands risques pour la santé humaine parce qu’ils peuvent être transférés aux humains par l’entremise de la chaîne d’approvisionnement alimentaire, ce qui provoque des maladies d’origine alimentaire résistantes au traitement chez les humains[14]. Parallèlement, le Dr Rau a indiqué qu’« [il] est vrai qu'il existe un lien entre l'utilisation d'antibiotiques sur les exploitations agricoles à des fins d'élevage et la résistance aux médicaments, mais je ne crois pas que cela s'applique beaucoup au Canada[15]. » QUELLE EST L’AMPLEUR DU PROBLÈME?Le Dr Njoo a indiqué au Comité que la RAM est « à l’heure actuelle l’une des plus importantes menaces pour la santé auxquelles le monde est confronté » et qu’elle a des répercussions importantes tant à l’échelle nationale qu’internationale[16]. Ces répercussions touchent à la fois la santé, l’agriculture, le commerce et l’environnement, ce qui fait de la RAM un problème complexe et difficile à régler. La section qui suit donne un aperçu de la menace que représente la RAM, tant pour le Canada que pour la communauté internationale. A. Incidence de la résistance aux antimicrobiens dans le mondeLe Comité a appris que la tuberculose représente la menace la plus grave pour la santé et le développement humains. De fait, la tuberculose résistante aux médicaments est la maladie transmise par l’air résistante aux antimicrobiens la plus répandue et la plus mortelle dans le monde actuellement (elle est responsable de 250 000 décès chaque année)[17]. De plus, elle est à l’origine du tiers des décès causés par la résistance aux antimicrobiens dans le monde entier[18]. Ainsi, la tuberculose a été déclarée comme une urgence sanitaire nationale et mondiale par l’OMS en 1993. Le Comité a également appris qu’en 2017, l’OMS a publié une liste de trois groupes d’agents pathogènes résistants au traitement. Ce sont ceux qui présentent le plus grand risque pour la santé humaine et pour lesquels il y a peu d’options de traitement disponibles (voir la figure 2)[19]. Les trois agents pathogènes qui figurent dans le groupe le plus critique de la liste de l’OMS se retrouvent principalement en milieu hospitalier et présentent le plus grand risque pour les patients des unités de soins intensifs, les patients des unités de soins aux brûlés, les personnes qui reçoivent des greffes, les personnes atteintes de fibrose kystique et les patients en oncologie[20]. Ces agents pathogènes résistants aux antimicrobiens sont plus communs dans le sud de l’Europe, au Moyen-Orient et en Asie, mais ils peuvent franchir les frontières lors des déplacements et des migrations entre les pays, ce qui fait de la RAM une menace sanitaire mondiale. Parmi les agents pathogènes prioritaires figurant dans le deuxième groupe, il y a des espèces de Salmonella et de Campylobacter, qui causent des maladies d’origine alimentaire, de même que Neisseria gonorrhoeae, qui cause la gonorrhée, une infection transmise sexuellement d’origine communautaire[21]. Les infections à Staphylococcus aureaus sont également jugées prioritaires et peuvent être transmises en milieu communautaire ou hospitalier, sans exposition préalable aux antibiotiques[22]. Figure 2. Liste des agents considérés comme prioritaires par l’Organisation mondiale de la santé pour la recherche et la mise au point de nouveaux antibiotiques
Source : Organisation mondiale de la santé, « L’OMS publie une liste de bactéries contre lesquelles il est urgent d’avoir de nouveaux antibiotiques ». En ce qui concerne l’estimation des répercussions mondiales de la RAM, le Dr Njoo de l’ASPC a parlé de l’examen de la résistance aux antimicrobiens réalisé par le Royaume-Uni en 2016[23], qui « estime que d’ici 2050 le nombre annuel de décès imputables à la résistance aux antimicrobiens chez les humains pourrait atteindre 10 millions dans le monde entier, dépassant ainsi le nombre de décès causés par le diabète et le cancer combinés[24] ». Quant aux répercussions économiques sur l’économie mondiale, le Dr Timothy G. Evans, directeur principal, Pôle mondial de la santé, de la nutrition et de la population, Groupe de la Banque mondiale, a expliqué au Comité que des simulations de coûts avaient révélé ce qui suit : dans le scénario optimiste d’une faible incidence, on prévoit qu’en 2050, la RAM aura réduit le PIB mondial de 1,1 %. En 2030, la diminution du PIB mondial serait d’environ un billion de dollars par année. Dans le scénario d’une forte incidence, la réduction du PIB mondial en 2050 serait de 3,8 %, et le manque à gagner annuel serait de 3,4 billions de dollars à partir de 2030[25]. B. La résistance aux antimicrobiens dans les pays à moyen et à faible revenuDes témoins ont expliqué que les effets les plus graves de la résistance aux antimicrobiens toucheraient plus particulièrement les pays à moyen et à faible revenu. Le mémoire présenté au Comité par RÉSULTATS Canada indique ceci : « [bien] que la résistance aux antimicrobiens (RAM) se propage au‑delà des frontières et qu’elle ait des répercussions mondiales considérables, les maladies susceptibles de développer une résistance aux antimicrobiens, notamment le VIH, la malaria et la tuberculose, touchent souvent de manière disproportionnée les communautés pauvres et marginalisées[26]. » Le Dr Rau a également expliqué comment les conditions environnementales dans les pays à moyen et à faible revenu ont une incidence sur la propagation de la RAM : La tuberculose est un immense problème, particulièrement dans les pays en développement. Encore une fois, je parle du triangle épidémiologique. Il y a tout un aspect qui concerne l’environnement : les gens vivent dans des conditions de promiscuité, la propagation est donc plus importante; les gens n’ont pas accès à des soins; ils ne bénéficient pas de séries de traitements de première intention appropriés, ils développent donc une résistance parce qu’ils sont traités de manière inadéquate. C’est un facteur environnemental qui entraîne la résistance. Est-ce un problème? Bien sûr. Il doit y avoir de nouveaux médicaments pour traiter la tuberculose. Il y en a quelques-uns en vue, mais il s’agit d’une maladie négligée[27]. Finalement, le Dr Evans de la Banque Mondiale a expliqué que la RAM pourrait pousser 28 millions de personnes vers la pauvreté, en grande majorité dans les pays à faible revenu[28]. Selon le Dr Evans, la RAM pourrait exacerber la pauvreté dans les pays à faible revenu en raison de la diminution du commerce international, en particulier pour le bétail et les produits du bétail, qui représentent une part importante des revenus des habitants de ces pays. La RAM pourrait en outre entraîner une augmentation des coûts des soins de santé pouvant atteindre 25 % dans les pays à faible revenu en raison des soins à prodiguer aux patients dont les conditions sont plus difficiles[29]. Il a donc conclu ceci : « [la] RAM n’est pas seulement un problème de santé; c’est aussi un problème de développement qui, si on ne tente pas de le régler, menace de faire dérailler des économies, de même que l’objectif de développement le plus fondamental de la Banque mondiale, soit l’élimination de l’extrême pauvreté[30]. » C. La résistance aux antimicrobiens au CanadaPour ce qui est de l’étendue du problème au Canada, plus de 18 000 patients hospitalisés contractent des infections résistantes aux antimicrobiens chaque année selon l’Agence de la santé publique du Canada[31]. Un témoin a indiqué au Comité que bon nombre de ces patients, dont la santé est déjà compromise, souffrent ou meurent inutilement des suites de ces infections[32]. Le Dr Morris a toutefois expliqué qu’en raison des données de surveillance inadéquates, nous ne connaissons actuellement pas le taux de mortalité associé à la RAM au Canada[33]. En ce qui concerne les agents pathogènes résistants aux antimicrobiens qui constituent une menace particulière au Canada, le Dr Marc Ouellette, directeur scientifique, Maladies infectieuses et immunitaires, Instituts de recherche en santé du Canada (IRSC), a expliqué que le Staphylococcus aureus résistant à la méthicilline (SARM) demeure une menace importante, étant donné que la méthicilline est le traitement de première intention pour les infections causées par cet agent pathogène[34]. Il a ajouté qu’il existe maintenant un vaccin efficace contre des sous-groupes de Streptococcus pneumoniae, mais que ces bactéries continuent d’évoluer et développent une résistance aux antimicrobiens. Le Dr Morris a indiqué au Comité que jusqu’à la moitié des bactéries qui sont à l’origine d’infections chez les patients atteints de cancer et chez les patients subissant des chirurgies résistent déjà aux antibiotiques de première ligne aux États-Unis. Il a cependant ajouté ceci : « [j'] aimerais citer des données canadiennes, mais je n’en ai pas de fiables. La situation est probablement comparable[35]. » Finalement, selon le mémoire soumis par Médecins Sans Frontières et l’Union Internationale contre la Tuberculose et les Maladies Respiratoires, la tuberculose touche plus de 1 600 personnes au Canada et son taux de mortalité est de 8 %[36]. Ce taux est stable depuis les 10 dernières années, mais le mémoire souligne que la tuberculose touche de façon disproportionnée les collectivités autochtones au Canada, particulièrement les collectivités inuites, où son incidence s’élève à 166,2 cas par 100 000 habitants (comparativement au taux national de 4,4 cas par 100 000 habitants). Le Comité a cependant appris que les cas de tuberculose ultrarésistante demeurent rares : « [au] Canada, les cas de tuberculose ultrarésistante sont extrêmement rares. Je crois qu’il n’y en a eu qu’un ou deux dans les cinq ou six dernières années. La tuberculose multirésistante est un peu plus fréquente. On dénombre une poignée de cas chaque année[37]. » QUELLES MESURES SONT PRISES À L’ÉCHELLE MONDIALE POUR LUTTER CONTRE LA RÉSISTANCE AUX ANTIMICROBIENS?Le Comité a appris que des organisations internationales, de même que différents pays, prennent diverses mesures pour lutter contre la RAM. Des pays ont adopté des approches novatrices, comme des pratiques en matière de diagnostic et d’ordonnance, afin de promouvoir la gérance des antimicrobiens. A. Les cadres pour lutter contre la résistance aux antimicrobiens dans le mondeLe 21 septembre 2016, les États membres des Nations Unies (ONU) ont convenu par acclamation d’élaborer et d’adopter individuellement un plan d’action national de lutte contre la RAM. Chacun de ces plans devait se conformer aux paramètres fixés par l’OMS dans son Plan d’action mondial pour combattre la résistance aux antimicrobiens (2015). Le Comité a appris que le Canada verse une somme de 9 millions de dollars pour soutenir la mise en œuvre du plan d’action mondial de l’OMS en matière de RAM et qu’il prend aussi les devants pour soutenir la mise en œuvre du plan d’action de l’OMS par l’entremise du Programme d’action pour la sécurité sanitaire mondiale[38], un partenariat regroupant près de 50 nations, organisations internationales et organisations non gouvernementales qui s’efforcent de renforcer les capacités nationales et internationales de lutte contre les maladies infectieuses[39]. L’Organisation mondiale de la santé animale (OIE) « est l’organisation intergouvernementale chargée d’améliorer la santé animale dans le monde[40] ». L’OIE s’est engagée dans une Alliance tripartite avec l’OMS et l’Organisation des Nations Unies pour l’alimentation et l’agriculture (FAO); la RAM est l’une des priorités de l’alliance[41]. Comme le Dr Landals l’a expliqué, « [l’]OIE et l’Organisation mondiale de la santé ont toutes deux souligné l’importance de sensibiliser la population aux risques que pose la résistance aux antibiotiques pour la santé. Elles font la promotion des bonnes pratiques dans l’utilisation de ces médicaments afin de réduire l’expansion de la résistance aux antimicrobiens[42] ». Parallèlement, la Dre Mary-Jane Ireland, directrice générale de la Direction des médicaments vétérinaires à Santé Canada a indiqué ce qui suit : À mon avis, il est important de prévenir des maladies dans un troupeau dans lequel on sait qu'il y a une tendance, de même que de traiter une maladie. Prévenir une maladie, et l'effet boule de neige d'une augmentation importante du nombre d'animaux qui tombent malades, et devoir utiliser plus d'antimicrobiens, et peut-être recourir à des traitements de deuxième et de troisième intention, c'est une pratique raisonnable[43]. Les directives de l’OMS relatives à l’utilisation d’antimicrobiens importants sur le plan médical chez les animaux destinés à l’alimentation ont été publiées récemment. Elles « font état de plusieurs restrictions importantes imposées à l’utilisation de ces antimicrobiens chez les animaux, restrictions qui doivent être imposées dans tous les pays[44] ». B. Les nouvelles stratégies de diagnosticLa RAM touche différentes régions du monde de différentes manières. Comme le Dr Ouellette l’a expliqué, « il y a des régions du monde où certaines bactéries très dangereuses […] résistent maintenant à tous les antibiotiques[45] ». Cette situation a poussé des pays à adopter de nouvelles stratégies de diagnostic. Au Koweït, par exemple, où les taux de résistance aux médicaments sont plus élevés qu’au Canada, on utilise des analyses précises pour déceler les gènes marqueurs de résistance[46]. Des biomarqueurs peuvent être utilisés pour déterminer si une maladie est d’origine bactérienne. Une fois cette information obtenue, un traitement adéquat est prescrit, ce qui peut permettre de réduire l’utilisation inutile d’antibiotiques. Ces stratégies ont été décrites par le Dr Rau : Il existe une version relative aux points d’intervention, que les pays nordiques utilisent, et également un autre dépistage appelé dépistage de la présence de protéine C-réactive. L’autre, c’est le dépistage de procalcitonine[47], qu’on utilise beaucoup dans les hôpitaux — particulièrement en Europe et dans le Moyen-Orient, mais dont certains endroits en Amérique du Nord envisagent de plus en plus l’utilisation — particulièrement dans les unités de soins intensifs, comme façon d’aider les équipes de gestion des antimicrobiens à déterminer le moment où il faut cesser les antibiotiques[48]. Dans les pays nordiques, de nombreux médecins de famille ont accès au dépistage de la présence de protéine C-réactive et au dépistage de procalcitonine[49]. C. Les lignes directrices sur l’utilisation des antibiotiquesLes protocoles de traitement et les lignes directrices sur l’utilisation des antibiotiques sont une des manières utilisées par d’autres pays pour lutter contre la RAM. Par exemple, aux Pays-Bas et dans les pays nordiques, lorsque les enfants ont des otites, [on] les observe pendant 48 heures avant de leur donner des antibiotiques. Au Canada, cependant, on a le réflexe de leur donner des antibiotiques, parce qu’une otite peut parfois provoquer une méningite, et cette infection, si elle n’est pas diagnostiquée, peut entraîner beaucoup de complications à long terme. Pour éviter un seul cas possible de complications néfastes, on traite une centaine de personnes aux antibiotiques[50]. D. Les investissements financiers dans la recherche et le développement en matière de résistance aux antimicrobiensEn ce qui concerne le financement des initiatives liées à la RAM, le Comité a été informé que les investissements du Canada en matière de RAM sont bas comparativement à ceux d’autres pays : de nombreux pays, dont les États-Unis, le Royaume-Uni, l’Australie, l’Allemagne, les Pays-Bas, et des pays scandinaves, notamment, investissent considérablement plus que le Canada et ont déjà amorcé des travaux importants et fait des investissements importants. Les États-Unis ont créé un comité consultatif présidentiel sur la RAM composé de dirigeants nationaux importants qui formulent des conseils sur les domaines dans lesquels il faudrait investir. Au Canada, nous ne formulons pas de tels conseils à l’intention de nos dirigeants[51]. Aux États-Unis, un partenariat public-privé appelé partenariat mondial CARB-X (pour combattre les bactéries résistantes aux antibiotiques) est destiné à financer l’innovation et à « encourager la mise au point de nouveaux médicaments et techniques de diagnostic rapide[52] ». En Europe, l’Initiative Médicaments innovants « stimule la découverte d’antibiotiques […] à hauteur de 700 millions d’euros[53] ». E. L’utilisation d’antibiotiques chez les animaux destinés à l’alimentationLe Dr McEwen a expliqué les mesures prises en Europe au sujet de l’utilisation d’antibiotiques chez les animaux destinés à l’alimentation : Certains pays d’Europe, comme la France, les Pays-Bas et le Royaume-Uni ont réduit de jusqu’à 50 % la consommation de ces antimicrobiens chez les animaux destinés à l’alimentation en fixant des cibles nationales et, dans le cas des Pays-Bas et du Danemark, en mesurant la consommation d’antimicrobiens à la ferme et dans les cliniques vétérinaires et en adoptant des stratégies visant à encourager les vétérinaires et les agriculteurs à faire leur part pour atteindre ces objectifs[54]. QUELLES MESURES SONT PRISES AU CANADA POUR LUTTER CONTRE LA RÉSISTANCE AUX ANTIMICROBIENS?Des témoins ont indiqué au Comité que des organisations du secteur public et du secteur privé s’efforcent de lutter contre la RAM au Canada. Le Dr Njoo de l’ASPC a expliqué que bon nombre de ces activités sont coordonnées par l’entremise de deux plans stratégiques principaux : Résistance et recours aux antimicrobiens au Canada : cadre d’action fédéral[55] et Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d’action pancanadien[56]. Vous trouverez un aperçu de ces stratégies et activités dans les sections qui suivent. A. Résistance et recours aux antimicrobiens au Canada : cadre d’action fédéralSelon le Dr Njoo, le cadre fédéral sur la résistance et le recours aux antimicrobiens a été élaboré en 2014[57]. Le plan d’action connexe, qui a suivi en mars 2015, est axé sur les mesures qui doivent être prises par les ministères et organismes fédéraux pour lutter contre la RAM dans trois grands secteurs : la surveillance, l’intendance et l’innovation. En ce qui concerne la surveillance, le Comité a appris que les efforts du gouvernement fédéral ont été axés sur l’élaboration du Système canadien de surveillance de la résistance aux antimicrobiens (SCSRA), qui synthétise les données provenant des systèmes de surveillance de l’ASPC afin de dresser un tableau de l’approche intégrée au Canada. Jusqu’à maintenant, le SCSRA a publié deux rapports qui ont permis de mieux comprendre la situation de la RAM au Canada. Le Dr Njoo a expliqué que l’ASPC se penche maintenant sur les manières d’élargir le SCSRA afin d’inclure des données sur la résistance et le recours aux antimicrobiens provenant du milieu communautaire. Le Comité a également appris que l’Agence canadienne d’inspection des aliments (ACIA) collabore au SCSRA par l’entremise du Programme intégré canadien de surveillance de la résistance aux antimicrobiens (PICRA), qui surveille la RAM dans les secteurs agroalimentaire et agricole[58]. Selon le cadre fédéral, l’intendance consiste à « Maintenir l’efficacité des traitements existants par des lignes directrices sur la prévention et le contrôle des infections, l’éducation et la sensibilisation, la réglementation, et des moyens de contrôle[59] ». Le Dr Njoo a expliqué que pour soutenir ce deuxième pilier, l’ASPC continue de prendre part à des activités d’éducation et de sensibilisation à la RAM au sein des familles canadiennes, de manière à promouvoir des comportements permettant de prévenir la propagation des infections, comme le lavage des mains[60]. On se sert également des activités d’éducation et de sensibilisation pour expliquer aux Canadiens les raisons pour lesquelles les antibiotiques ne sont pas toujours nécessaires, particulièrement dans le cas des infections virales. On donne en outre des outils et du soutien aux prescripteurs pour les aider à discuter avec les patients de l’utilisation appropriée des antimicrobiens. En ce qui concerne les changements réglementaires visant à soutenir l’intendance des antimicrobiens, le Comité a appris que Santé Canada a apporté des modifications réglementaires en mai 2017 pour réduire le recours aux antimicrobiens et pour promouvoir la surveillance dans les secteurs agroalimentaire et agricole, notamment :
Santé Canada propose aussi qu’une ordonnance soit requise pour l’utilisation chez les animaux de tout antimicrobien important sur le plan médical[62]. En conformité avec les pratiques internationales exemplaires, le ministère va également retirer les allégations relatives à la croissance sur les étiquettes des antimicrobiens utilisés chez les animaux. Finalement, le ministère ajoutera du texte sur les étiquettes de médicaments à usage humain afin d’inciter à la prudence dans la prescription. De fait, ce texte rappellera aux médecins de vérifier la possibilité d’une infection bactérienne avant de rédiger l’ordonnance. Le Comité a appris que les IRSC sont responsables de piloter le dossier de l’innovation, un des piliers du cadre fédéral. Le Dr Marc Ouellette, directeur scientifique, Maladies infectieuses et immunitaires, IRSC, a expliqué que l’organisation a investi 96 millions de dollars dans la recherche sur la RAM de 2011 à 2016. Ces investissements ont servi à financer des travaux sur les nouveaux antibiotiques et les autres traitements, les nouvelles méthodes diagnostiques, les stratégies d’antibiogouvernance en matière d’antimicrobiens, la surveillance, ainsi que les mesures de prévention et de contrôle des infections[63]. Les nouveaux investissements de 1,8 million de dollars annoncés dans le budget de 2015 servent à soutenir la recherche visant à résoudre les difficultés en matière de santé que posent les infections résistantes aux antimicrobiens. Un témoin a plus particulièrement indiqué au Comité que ces investissements soutiennent des équipes de recherche qui conçoivent des tests permettant de diagnostiquer rapidement la RAM au point d’intervention[64]. Le Dr Ouellette a expliqué que le Canada s’est engagé à verser 9,7 millions de dollars pour soutenir la recherche visant à lutter contre la RAM dans le monde, par l’entremise de la Joint Programming Initiative on Antimicrobial Resistance (JPIAMR). B. Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d’action pancanadienLe Dr Howard Njoo, sous-administrateur en chef de la santé publique, ASPC, a reconnu que le gouvernement fédéral ne peut pas lutter seul contre la menace de la RAM au Canada[65]. Il faut donc mettre en place une stratégie plus vaste qui favorise une action coordonnée à l’échelle du Canada et qui englobe différents ordres de gouvernement, des organisations de professionnels, des organisations non gouvernementales, des établissements universitaires, l’industrie et des experts des secteurs de la santé humaine et animale. Ainsi, le Comité a appris que le gouvernement fédéral, les gouvernements provinciaux et territoriaux, le milieu médical et le milieu vétérinaire, l’industrie et le milieu universitaire se sont réunis pour élaborer le cadre Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d’action pancanadien[66], qui a été publié en septembre 2017. Ce cadre pancanadien est ancré dans une approche « Une seule santé » en matière de RAM, qui reconnaît les liens entre les secteurs de la santé humaine, de la santé animale et de l’agriculture[67]. Le cadre comporte quatre grands éléments : la surveillance, la prévention et le contrôle des infections, l’intendance, ainsi que la recherche et l’innovation. Le Comité a appris que le cadre est un document stratégique de haut niveau qui sera suivi de l’élaboration d’un plan concret assorti d’échéances et de résultats mesurables[68]. DÉFIS LIÉS À LA LUTTE CONTRE LA RÉSISTANCE AUX ANTIMICROBIENS AU CANADABon nombre de témoins estimaient que le cadre fédéral et le cadre pancanadien étaient des premiers pas importants, mais ils ont expliqué que des mesures plus concrètes devaient être prises pour lutter contre la RAM au Canada, particulièrement en ce qui concerne la surveillance, la gérance et la recherche et l’innovation. Des témoins ont également indiqué que le gouvernement fédéral devait faire preuve de plus de leadership dans ce dossier. A. SurveillanceDe nombreux témoins ont souligné qu’il fallait améliorer la surveillance et les données sur la RAM. Le Dr Morris de l’Association pour la microbiologie médicale et l’infectiologie Canada a indiqué ceci : « [nous] n’avons pas une très bonne compréhension d’où nous nous situons en ce qui a trait à la résistance et au recours aux antimicrobiens. Je crois que les premiers efforts devront être des efforts de base en vue de recueillir de bonnes données. »[69] Il a indiqué que le SCSRA « s’appuie sur des données de très faible qualité […] Nous ne savons rien de l’utilisation actuelle d’antimicrobiens au Canada et dans la plupart des provinces. Nous avons le même problème avec les opioïdes. Si l’on ne peut pas circonscrire correctement et valablement le problème, il est difficile d’agir[70]. » La Dre Susanne Rhodenizer Rose a indiqué que le Canada accuse un retard par rapport à d’autres pays en ce qui concerne « la compilation des cas de bactérie résistante, et l’analyse des réussites de nos interventions collectives[71] ». La Dre Rose a indiqué que la création du SCSRA est « une première étape importante pour décider quels organismes résistants devaient être surveillés en priorité », mais que ce n’est « qu’un élément du casse-tête, et les éventuelles données de ce système peuvent compléter celles d’un registre national des infections liées aux soins de santé[72] ». Elle a par exemple expliqué que d’autres systèmes de surveillance en place au Canada fournissent des données fiables et uniformes sur la situation dans les établissements de soins de santé, comme le Programme canadien de surveillance des infections nosocomiales et le Réseau canadien de renseignements sur la santé publique, mais qu’il faut les élargir et les intégrer au système national[73]. Le Dr Rau de Halton Healthcare a indiqué qu’il fallait améliorer la surveillance en laboratoire : Je pense que ce que nous sommes en train de faire actuellement, c’est de regarder en arrière et de dire qu’au cours des deux dernières années, nous avons eu un problème. Il n’y a pas de surveillance en temps réel qui nous permet de savoir dans quels cas les taux de résistance augmentent. Nous avons des laboratoires d’hôpital qui travaillent en vase clos, séparément des laboratoires de référence de chaque province, et chaque province travaille séparément des autres provinces. Nous avons besoin d’un très bon système intégré de renseignements recueillis en laboratoire pour faire le suivi des taux de résistance aux médicaments chez les patients souffrant d’une infection du sang, d’une infection urinaire ou les patients aux soins intensifs. Nous devons avoir ces données à portée de main afin de savoir quels sont nos taux. Lorsque nous le saurons, nous pourrons alors savoir à quel point nous avons besoin d’antibiotiques inhabituels qui sont difficiles à obtenir, sauf dans le cadre d’un programme d’accès spécial[74]. Le Dr Njoo de l’ASPC a reconnu les lacunes qui existent actuellement en matière de surveillance : Grâce à notre travail avec nos partenaires, nous comprenons bien les lacunes en matière d’information qui doivent être corrigées. L’une des principales lacunes est le manque de données sur la santé humaine dans le milieu communautaire. Nous avons pris des mesures afin d’évaluer la faisabilité de la collecte d’information de meilleure qualité et en plus grande quantité des milieux communautaires afin que nous puissions parler de I'ensemble de la situation de la RAM et de l’UAM en santé humaine[75]. B. GéranceSelon l’Association des infirmières et infirmiers du Canada, la gérance des antimicrobiens peut être définie comme « la pratique qui consiste à réduire l’émergence de la résistance aux antimicrobiens en utilisant des antibiotiques uniquement lorsque cela est nécessaire et, au besoin, en sélectionnant les antibiotiques appropriés, ainsi que le bon dosage, la bonne fréquence et la bonne durée, afin d’optimiser les résultats tout en réduisant les effets nocifs[76] ». Le Comité a appris que de nombreux hôpitaux et établissements de soins de longue durée ont établi (ou sont en train d’établir) des programmes de gérance, mais Sheila Dattani de l’Association des pharmaciens du Canada a souligné que « 80 % des antibiotiques sont prescrits dans la communauté, où il existe peu de programmes de gérance en bonne et due forme à l’heure actuelle[77] ». Le Dr Morris a indiqué qu’il « n’est pas facile de modifier la façon dont nous utilisons les antibiotiques […] Elle exige des techniques de changement de comportement, de la psychologie, une infrastructure et des mesures, en vue de faciliter les choses. Tout cela est difficile[78] ». Des témoins ont souligné l’importance de l’éducation sur la prescription et l’utilisation appropriées des antimicrobiens, tant pour les médecins que pour les patients. Le Dr Morris a reconnu l’importance des lignes directrices sur l’usage des antibiotiques, mais il a indiqué que le Canada était confronté aux défis suivants à cet égard : Si on parle de lignes directrices, je pense que beaucoup de spécialistes — et j’estime en faire partie — estiment que, pour discuter de la validité de l’usage d’antibiotiques, il faut des balises. Dans la plupart des pays qui ont agi, ces balises sont les lignes directrices qu’ils ont élaborées. Nous n’avons pas ici de lignes directrices nationales sur l’utilisation des antibiotiques. Il faudrait y consacrer des efforts herculéens et beaucoup de temps et d’argent. C’est presque certainement nécessaire, mais je ne crois pas que cela arrive dans les cinq ou six prochaines années[79]. Le Comité a également appris qu’il faut mobiliser les cliniciens au niveau de la base pour les amener à jouer un rôle de leadership et à améliorer leurs pratiques d’ordonnance par l’entremise d’initiatives comme Choisir avec soin, une campagne qui pousse les spécialités médicales à sélectionner cinq examens et traitements qui sont cliniquement inutiles ou qui pourraient nuire à la santé des patients, puis à élaborer des recommandations sur les manières d’éviter ces pratiques[80]. Dans le cadre de Choisir avec soin, des cliniciens ont élaboré 20 recommandations qui portent précisément sur l’utilisation des antibiotiques[81]. En ce qui concerne l’intendance des antimicrobiens chez les animaux destinés à l’alimentation, Steve Leech des Producteurs de poulet du Canada a expliqué au Comité que « [la] mise en place des stratégies de réduction nous amène à utiliser différents outils, des produits alimentaires de remplacement, et à prendre en compte d’autres aspects. Malheureusement, les agriculteurs canadiens n’ont pas accès aux produits qui sont disponibles en Europe ou même aux États-Unis. C’est le cas par exemple des probiotiques[82]. » C. Recherche et innovationEn ce qui a trait à la recherche et à l’innovation, des témoins ont décrit des recherches qui sont actuellement menées au Canada. Ils ont souligné que le Canada a « formé certains des plus grands experts de la résistance aux antimicrobiens[83] ». Des témoins ont aussi souligné qu’il fallait financer davantage la recherche et l’innovation. Le Dr Morris a rappelé que le financement de la recherche sur la gérance des antimicrobiens et la RAM représente moins de 10 millions de dollars par année[84] et que « [très] peu de recrues choisissent d’étudier la RAM, parce qu’il n’y a pas de financement dans ce domaine[85] ». Le Dr Gerard Wright, professeur, Département de biochimie et de sciences biomédicales, McMaster University, a parlé des investissements réalisés aux États-Unis et dans l’Union européenne. Il a ajouté que « [le] Canada est loin du compte, et [que] nous devons remédier à la situation[86] ». Le Dr Wright a plus particulièrement indiqué qu’il fallait que le financement accordé par le Canada soit destiné à aider des chercheurs, tant au Canada qu’à l’étranger, à transformer les découvertes qu’ils font en laboratoire en traitements, étant donné que ce financement ne provient pas de sociétés pharmaceutiques[87]. Le Comité a appris que cela pourrait se faire par l’entremise d’un partenariat public‑privé, ainsi qu’en augmentant le soutien accordé à des initiatives comme le réseau canadien de l’innovation antimicrobienne, qui réunit des chercheurs et des universitaires de petites et de moyennes entreprises en vue de mettre au point de nouveaux vaccins et des solutions de rechange aux antibiotiques[88]. D. Leadership du gouvernement fédéralAu-delà des quatre piliers du cadre pancanadien, des témoins ont appelé à un meilleur leadership et à une meilleure coordination de la part du gouvernement fédéral dans le dossier de la RAM[89]. Selon le Dr Morris, « [il] n’y a pas vraiment de direction nationale en matière de résistance aux antimicrobiens et de gestion de l’utilisation des antimicrobiens[90] ». Comme le Dr Michael Routledge du Collège royal des médecins et chirurgiens du Canada l’a expliqué : Au Canada, nous avons eu par le passé et nous avons encore de nombreux exemples d’établissements locaux qui font un excellent travail au sujet de la résistance aux antimicrobiens, le programme Do Bugs Need Drugs? de la Colombie-Britannique et de l’Alberta en étant un bon exemple. Ce qui manque principalement, c’est une structure robuste permettant de coordonner, de diffuser et d’appuyer ces pratiques de premier plan parmi l’ensemble des organisations et des professionnels des soins de santé au Canada. La création, au cours des dernières années, du cadre fédéral de 2014 ainsi que le processus directeur fédéral-provincial-territorial actuel, combinés aux efforts d’organisations comme SoinsSantéCAN et le CCNMI, ont fait en sorte que le Canada est bien positionné pour prendre les prochaines mesures qui seront nécessaires[91]. COMMENT LUTTER CONTRE LA RÉSISTANCE AUX ANTIMICROBIENS : LES RECOMMANDATIONS DU COMITÉDe nombreux témoins ont souligné les réussites du Canada en matière de RAM, mais bon nombre d’entre eux ont aussi rappelé qu’il était important de ne pas se retrouver en perte d’élan dans ce dossier[92] et qu’il fallait améliorer la collaboration et la coordination, tant au niveau national qu’international. Des témoins ont également souligné que le Canada pourrait être un chef de file dans la lutte contre la RAM[93], particulièrement parce qu’il accueillera le sommet du G7 en 2018 et qu’il préside « les mesures de lutte contre la RAM du Programme d’action pour la sécurité sanitaire mondiale[94] ». Le Comité convient que le Canada a déployé des efforts considérables pour lutter contre la RAM. Par ailleurs, le Comité estime qu’il faut en faire davantage, particulièrement en ce qui concerne le leadership et la coordination du gouvernement fédéral, ainsi qu’en ce qui concerne les investissements dans la recherche et l’innovation. Le Comité estime en outre qu’il faut sensibiliser davantage les médecins et les patients aux pratiques d’ordonnance appropriées pour les antimicrobiens, mais il reconnaît le rôle que doivent jouer les provinces à cet égard. Le Comité recommande donc : Plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien Recommandation 1 Que l’Agence de la santé publique du Canada accélère l’élaboration du plan d’action pancanadien pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien. Le plan d’action devrait comprendre des objectifs et des cibles mesurables, de même que des échéanciers clairs pour la mise en œuvre. Leadership du gouvernement fédéral Recommandation 2 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, l’Agence de la santé publique du Canada nomme un conseiller fédéral, qui sera le champion national de la lutte contre la résistance aux antimicrobiens à l’échelle du Canada. Recommandation 3 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, l’Agence de la santé publique du Canada renforce sa position de chef de file mondial, avec des investissements ciblés pour la recherche et la mise au point de médicaments et d’autres traitements contre la tuberculose résistante aux médicaments. Gérance des antimicrobiens Recommandation 4 Que l’Agence de la santé publique du Canada s’assure que le plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien cible les manières de diffuser les pratiques exemplaires actuelles en ce qui concerne la gérance de la résistance aux antimicrobiens à l’échelle du Canada. Recommandation 5 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, l’Agence de la santé publique du Canada collabore avec les provinces et les territoires, de même qu’avec leurs organismes de réglementation des professionnels de la santé, pour élaborer du matériel éducatif destiné aux médecins, aux infirmières praticiennes et au public en ce qui a trait à l’utilisation responsable des antimicrobiens. Recommandation 6 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, l’Agence de la santé publique du Canada collabore avec les provinces et les territoires, de même qu’avec leurs organismes de réglementation des professionnels de la santé, pour élaborer des directives volontaires et nationales en matière d’ordonnance. Recommandation 7 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, Santé Canada envisage d’améliorer l’accès aux thérapies alternatives pour les animaux destinés à l’alimentation, comme les probiotiques, de manière à réduire le recours aux antimicrobiens chez les animaux destinés à l’alimentation. Surveillance Recommandation 8 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, l’Agence de la santé publique du Canada renforce le rôle du Système canadien de surveillance de la résistance aux antimicrobiens afin d’intégrer et d’élargir les systèmes de données existants. Financement Recommandation 9 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, le gouvernement du Canada assure un financement stable et adéquat pour soutenir la recherche et l’innovation dans le secteur de la résistance aux antimicrobiens, notamment en offrant du soutien aux petites et moyennes entreprises pour les aider à traverser la « vallée de la mort »; en faisant la promotion des partenariats public-privé; et en assurant la promotion ou le financement de la recherche comportementale pour contrer les pratiques de prescription excessive d’antimicrobiens, tant du point de vue des patients que du point de vue des médecins et des infirmières praticiennes. Recommandation 10 Que, dans le cadre du plan d’action pancanadien à venir pour Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d'action pancanadien, sur la résistance aux antimicrobiens, le gouvernement du Canada explore la possibilité de financer un réseau de centres d’excellence sur la résistance aux antimicrobiens. [1] Chambre des communes, Comité permanent de la santé (HESA), Procès-verbal, 1re session, 42e législature, 7 mars 2016. [2] HESA, Témoignages, 13 juin 2017, 1100 (Dr Howard Njoo, sous-administrateur en chef de la santé publique, sous‑ministre adjoint par intérim, Direction générale de la prévention et du contrôle des maladies infectieuses, Agence de la santé publique du Canada). [3] Agence de la santé publique du Canada (ASPC), Système canadien de surveillance de la résistance aux antimicrobiens – Rapport de 2016, septembre 2016. [4] Organisation mondiale de la santé, Qu’est-ce que la résistance aux antimicrobiens?, juillet 2017. [5] Ibid. [6] Ibid. [7] HESA, Témoignages, 7 novembre 2017, 1600 (Dr Neil Rau, spécialiste en maladies infectieuses et microbiologiste médical, Halton Healthcare). [8] Ibid. [9] Ibid. [10] HESA, Témoignages, 13 juin 2017, 1100 (Dr Njoo). [11] HESA, Témoignages, 2 novembre 2017, 1550 (Dre Wendy Levinson, présidente, Choisir avec soin). [12] HESA, Témoignages, 7 novembre 2017, 1600 (Dr Rau). [13] HESA, Témoignages, 9 novembre 2017, 1605 (Dr Scott McEwen, professeur, Ontario Veterinary College, University of Guelph, à titre personnel). [14] Ibid. [15] HESA, Témoignages, 7 novembre 2017, 1645 (Dr Rau). [16] HESA, Témoignages, 13 juin 2017, 1100 (Dr Njoo). [17] HESA, Témoignages, 21 novembre 2017, 1625 (M. Willo Brock, vice-président principal, Affaires extérieures, TB Alliance). [18] Ibid. [19] Dr Neil V. Rau, spécialiste en maladies infectieuses et microbiologiste médical, Halton Healthcare, « Résistance aux antimicrobiens », soumis au HESA le 7 novembre 2017. [20] Ibid. [21] Ibid. [22] Ibid. [23] Review on Antimicrobial Resistance (présidé par Jim O’Neill), Tackling Drug-Resistant Infections Globally: Final Report and Recommendations, mai 2016 [en anglais seulement]. [24] HESA, Témoignages, 13 juin 2017, 1100 (Dr Njoo). [25] HESA, Témoignages, 21 novembre 2017, 1550 (Dr Timothy G. Evans, directeur principal, Pôle mondial de la santé, de la nutrition et de la population, Groupe de la Banque Mondiale). [26] RÉSULTATS Canada, mémoire, Tuberculose : Au cœur de la crise mondiale de la résistance aux antimicrobiens, 7 novembre 2017. [27] HESA, Témoignages, 7 novembre 2017, 1600 (Dr Rau). [28] HESA, Témoignages, 21 novembre 2017, 1550 (Dr Evans). [29] Ibid. [30] Ibid. [31] Gouvernement du Canada, Résistance et recours aux antimicrobiens au Canada : cadre d’action fédéral, octobre 2014. [32] HESA, Témoignages, 7 novembre 2017, 1610 (Mme Sandi Kossey, directrice principale, Planification stratégique et des priorités, Institut canadien sur la sécurité des patients). [33] HESA, Témoignages, 15 juin 2017, 1225 (Dr Andrew Morris, président, Association pour la microbiologie médicale et l’infectiologie Canada). [34] HESA, Témoignages, 13 juin 2017, 1158 (Dr Marc Ouellette, directeur scientifique, Maladies infectieuses et immunitaires, Instituts de recherche en santé du Canada). [35] HESA, Témoignages, 15 juin 2017, 1100 (Dr Morris). [36] Médecins Sans Frontières (MSF) et l’Union Internationale Contre la Tuberculose et les Maladies Respiratoires, Le prix de la vie : La résistance antimicrobienne, mémoire présenté au Comité permanent de la santé (HESA), octobre 2017, p. 2. [37] HESA, Témoignages, 21 novembre 2017, 1625 (M. Brock). [39] HESA, Témoignages, 13 juin 2017, 1105 (Dr Njoo). [41] Organisation mondiale de la santé animale, Fiches repères, L’antibiorésistance. [42] HESA, Témoignages, 9 novembre 2017, 1535 (Dr Duane Landals, président, Groupe consultatif d’experts sur l’utilisation prudente des médicaments, Association canadienne des médecins vétérinaires). [43] HESA, Témoignages, 13 juin 2017, 1235 (Dre Mary-Jane Ireland, directrice générale, Direction des médicaments vétérinaires, Direction générale des produits de santé et des aliments, ministère de la Santé). [44] HESA, Témoignages, 9 novembre 2017, 1605 (Dr McEwen). [45] HESA, Témoignages, 13 juin 2017, 1150 (Dr Ouellette). [46] HESA, Témoignages, 7 novembre 2017, 1605 (Dr Rau). [47] La procalcitonine est un marqueur sanguin pour les infections bactériennes. Pour de plus amples renseignements sur la procalcitonine, voir Schuetz P. et al., « Procalcitonin to initiate or discontinue antibiotics in acute respiratory tract infections », Cochrane Database of Systematic Reviews, 12 octobre 2017 [les notes d’allocution soumises au Comité par le Dr Rau y font référence]. [48] HESA, Témoignages, 7 novembre 2017, 1640 (Dr Rau). [49] Ibid. [50] Ibid. [51] HESA, Témoignages, 2 novembre 2017, 1630 (Dr Morris). [52] HESA, Témoignages, 21 novembre 2017, 1535 (Mme Jane A. Kramer, directrice, Alliance for the Prudent Use of Antibiotics). [53] HESA, Témoignages, 21 novembre 2017, 1605 (Dr Gerard D. Wright, professeur, Département de biochimie et de sciences biomédicales, McMaster University, à titre personnel). [54] HESA, Témoignages, 9 novembre 2017, 1610 (Dr McEwen). [55] Gouvernement du Canada, Résistance et recours aux antimicrobiens au Canada : cadre d’action fédéral, octobre 2014. [56] Gouvernement du Canada, Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d’action pancanadien, septembre 2017. [57] HESA, Témoignages, 13 juin 2017, 1100 (Dr Njoo). [58] HESA, Témoignages, 13 juin 2017, 1135 (Mme Aline Dimitri, directrice exécutive, Direction des sciences de la salubrité des aliments et chef adjointe de la salubrité des aliments, Agence canadienne d’inspection des aliments). [59] Gouvernement du Canada, Résistance et recours aux antimicrobiens au Canada : cadre d’action fédéral, octobre 2014. [60] HESA, Témoignages, 13 juin 2017, 1100 (Dr Njoo). [61] HESA, Témoignages, 13 juin 2017, 1120 (Dre Ireland). [62] Ibid. [63] HESA, Témoignages, 13 juin 2017, 1110 (Dr Ouellette). [64] Ibid. [65] HESA, Témoignages, 13 juin 2017, 1110 (Dr Njoo). [66] Gouvernement du Canada, Lutter contre la résistance aux antimicrobiens et optimiser leur utilisation : un cadre d’action pancanadien. [67] HESA, Témoignages, 13 juin 2017, 1110 (Dr Njoo). [68] Ibid. [69] HESA, Témoignages, 15 juin 2017, 1130 (Dr Morris). [70] Ibid., 1205. [71] HESA, Témoignages, 2 novembre 2017, 1605 (Mme Suzanne Rhodenizer Rose, ancienne présidente, Prévention et contrôle des infections Canada). [72] Ibid., 1610. [73] Ibid. [74] HESA, Témoignages, 7 novembre 2017, 1605 (Dr Rau). [75] HESA, Témoignages, 13 juin 2017, 1105 (Dr Njoo). [76] HESA, Témoignages, 15 juin 2017, 1110 (Mme Karey Shuhendler, conseillère en politiques, Politiques, représentation et planification stratégique, Association des infirmières et infirmiers du Canada). [77] HESA, Témoignages, 15 juin 2017, 1120 (Mme Shelita Dattani, directrice, Développement de la pratique et application des connaissances, Association des pharmaciens du Canada). [78] HESA, Témoignages, 15 juin 2017, 1130 (Dr Morris). [79] Ibid., 1145. [80] HESA, Témoignages, 2 novembre 2017, 1550 (Dre Levinson). [81] Ibid. [82] HESA, Témoignages, 9 novembre 2017, 1545 (M. Steve Leech, directeur des programmes nationaux, Salubrité alimentaire et bien-être animal, Producteurs de poulet du Canada). [83] HESA, Témoignages, 13 juin 2017, 1115 (Dr Ouellette). [84] HESA, Témoignages, 2 novembre 2017, 1545 (Dr Morris). [85] Ibid., 1650. [86] HESA, Témoignages, 21 novembre 2017, 1605 (DrWright). [87] Ibid. [88] HESA, Témoignages, 21 novembre 2017 (Dr Wright et M. Willo Brock). [89] Voir par exemple, HESA, Témoignages, 2 novembre 2017, 1600 (Dr Yoav Keynan, chef scientifique, National Collaborating Centre for Infectious Diseases); HESA, Témoignages, 7 novembre 2017, 1630 (Dre Yvonne Shevchuk, vice-doyenne à l’enseignement et professeure, College of Pharmacy and Nutrition, Université de la Saskatchewan, à titre personnel); HESA, Témoignages, 9 novembre 2017, 1410 (Dr McEwen); 1625 (M. Leech). [90] HESA, Témoignages, 15 juin 2017, 1205 (DrMorris). [91] HESA, Témoignages, 15 juin 2017, 1130 (Dr Michael Routledge, médecin hygiéniste, Office régional de la santé, Santé Sud, Collège royal des médecins et chirurgiens du Canada). [92] HESA, Témoignages, 21 novembre 2017, 1635 (Dr Wright). [93] Voir par exemple, HESA, Témoignages, 2 novembre 2017, 1550 (Dr Morris); 1605 (Mme Rose). [94] HESA, Témoignages, 13 juin 2017, 1110 (Dr Njoo). |