HESA Rapport du Comité
Si vous avez des questions ou commentaires concernant l'accessibilité à cette publication, veuillez communiquer avec nous à accessible@parl.gc.ca.
INTRODUCTIONEn 1921, dans un laboratoire médical de l’Université de Toronto, le Dr Frederick Grant Banting, son assistant Charles Best et des collègues découvrent l’insuline, un traitement pour le diabète qui a sauvé des vies. Grâce à cette grande découverte, en 1923, le Dr Banting et son collègue chercheur John James Rickard Macleod deviennent les premiers Canadiens à obtenir le prix Nobel de médecine. Pourtant, près de 100 ans plus tard, à seulement quelques kilomètres du Banting and Best Institute, des médecins du Centre des sciences de la santé Sunnybrook doivent garder de l’insuline dans leur bureau pour en distribuer aux cinq ou six patients qu’ils voient tous les mois et qui n’ont plus les moyens de s’en procurer[1]. Ces patients sont incapables de payer leur insuline parce qu’ils n’ont pas de régime d’assurance‑médicaments ou parce que la couverture fournie par leur régime n’est pas suffisante. Les Canadiens diabétiques ne sont pas les seuls touchés par ce problème[2]. Dans le cadre d’un sondage réalisé en 2015 par la firme Angus Reid, 23 % des Canadiens ont indiqué que, au cours des 12 mois précédents, eux-mêmes ou un membre de leur ménage n’avaient pas pu prendre leurs médicaments tel que prescrit en raison des coûts[3]. Un autre sondage mené par le Commonwealth Fund en 2016 a montré que, au cours des 12 mois précédents, 10,2 % des répondants canadiens de 18 ans et plus n’ont pas rempli leur ordonnance ou ont pris une dose inférieure à celle prescrite en raison des coûts[4]. Par ailleurs, le directeur parlementaire du budget a observé que 20 % des ménages canadiens avaient consacré plus de 1 % de leur revenu après impôt aux médicaments prescrits, en 2008[5]. Les choses ne sont pas près de changer compte tenu du nombre croissant de médicaments spécialisés très onéreux qui sont utilisés à l’extérieur des hôpitaux pour traiter des maladies chroniques complexes, comme le cancer, l’arthrite rhumatoïde et l’hépatite C[6]. Reconnaissant toute l’importance que revêt la question pour les Canadiens, le Comité permanent de la santé de la Chambre des communes (le Comité) a convenu, le 7 mars 2016, d’entreprendre une étude sur la création d’un régime national d’assurance-médicaments en tant que service assuré en vertu de la Loi canadienne sur la santé, et d’en faire rapport à la Chambre[7]. Dans le cadre de cette étude, le Comité a tenu 23 audiences, entendu 99 témoins et a reçu 31 mémoires ainsi que 38 documents de référence et d’information de personnes et de groupes intéressés. Toute cette information a servi de base au présent rapport. En plus de recueillir le témoignage du directeur parlementaire du budget (DPB), le Comité a adopté une motion, le 29 septembre 2016, afin de demander à son Bureau d’estimer le coût de l’établissement d’un régime universel d’assurance-médicaments en vertu de la Loi canadienne sur la santé[8]. Le 17 octobre 2017, le DPB a présenté au Comité ses conclusions dans le rapport intitulé Coût d’un programme national d’assurance-médicaments de régie fédérale[9]. Le Comité tient à remercier Jean-Denis Fréchette, directeur parlementaire du budget, et toute son équipe pour la rigueur et l’excellence de leur analyse, qui a également servi à la préparation du présent rapport. Prenant appui sur l’information fournie par les témoins et les travaux du DPB, le présent rapport étudie le rôle que pourrait jouer le gouvernement fédéral dans l’élaboration d’un régime national d’assurance‑médicaments en apportant une solution aux principaux problèmes liés à l’accessibilité et à l’abordabilité des médicaments prescrits au Canada. Dans la première partie, le rapport présente des renseignements généraux et contextuels sur les régimes d’assurance-médicaments au Canada, notamment les définitions de termes clés, ainsi qu’un aperçu des rôles des gouvernements fédéral, provinciaux et territoriaux en matière de couverture des médicaments sur ordonnance au Canada, et de l’amalgame actuel de régimes publics et privés au pays. Il examine aussi les tendances actuelles en matière de dépenses en médicaments sur ordonnance au Canada et compare les résultats à ce chapitre avec ceux d’autres pays. La deuxième partie du rapport décrit les grandes difficultés auxquelles font face les régimes publics et privés d’assurance‑médicaments au Canada et les approches utilisées actuellement pour y pallier, puis présente les pratiques exemplaires mises en place par d’autres administrations. Pour terminer, le rapport décrit ce qu’il faut faire pour aller de l’avant en présentant une analyse détaillée des différentes options stratégiques proposées par les témoins pour améliorer la couverture des médicaments sur ordonnance au Canada tout en assurant une meilleure gestion des coûts de ces médicaments. QU’EST-CE QUE L’ASSURANCE‑MÉDICAMENTS?Contrairement à la plupart des pays membres de l’Organisation de coopération et de développement économiques (OCDE), le Canada n’a pas de programme national d’assurance-médicaments, c’est‑à‑dire de régime unique et public de couverture des médicaments délivrés sur ordonnance[10]. D’ailleurs, il n’existe pas de formule unique pour ce genre de programme. Plusieurs facteurs en influencent la conception, dont les groupes ciblés, les types de médicaments couverts et le mode de financement. Pour ce qui est de la couverture, un régime peut être universel, c’est‑à‑dire s’étendre à l’ensemble de la population. Il peut également cibler des groupes en particulier, par exemple les personnes à faible revenu ou sans revenu, les personnes atteintes de certaines maladies ou affections, ou encore des groupes vulnérables, comme les enfants et les personnes âgées. Un formulaire pharmaceutique est une liste des médicaments dont les coûts sont couverts par un régime d’assurance‑médicaments. Il définit également les conditions de remboursement des médicaments. Un formulaire peut être ouvert : il inclut alors tous les médicaments dont la vente est autorisée. Il peut aussi être géré : dans ce cas, les médicaments sont couverts s’ils répondent à certains critères, par exemple s’ils sont considérés comme médicalement nécessaires, s’ils répondent à des besoins de santé précis de la population ou s’ils offrent le meilleur rapport qualité‑prix. Le formulaire pharmaceutique s’étend aux médicaments prescrits et, dans certains cas, à d’autres médicaments en vente libre qui ne nécessitent pas d’ordonnance au moment de la vente, mais qui pourraient en nécessiter une pour que les coûts puissent être remboursés en vertu d’un régime. Il peut aussi comprendre des produits non pharmaceutiques, tels que le matériel pour diabétiques. Enfin, il peut couvrir les médicaments génériques et de marque ou encore exiger qu’un médicament de marque soit remplacé par un médicament générique lorsque c’est possible. Par médicament de marque, on entend la première itération d’un médicament novateur qui est mis en marché avec brevet[11] ou sans brevet[12]. Les médicaments génériques contiennent les mêmes ingrédients actifs que les médicaments de marque, mais ils arrivent sur le marché après l’expiration du brevet du médicament de marque[13]. Pour ce qui est du financement, un régime d’assurance‑médicaments peut-être financé entièrement par l’État; il couvre alors la totalité du prix d’un médicament, ce que l’on appelle la « couverture au premier dollar ». Le financement peut aussi provenir à la fois de sources publiques et privées. Dans ce cas, une partie du coût d’un médicament est couverte par un régime public d’assurance‑médicaments, et la personne doit payer le reste. Les paiements par les particuliers peuvent prendre différentes formes[14] :
RÔLES DES GOUVERNEMENTS FÉDÉRAL, PROVINCIAUX ET TERRITORIAUX EN MATIÈRE DE COUVERTURE DES MÉDICAMENTS DÉLIVRÉS SUR ORDONNANCE AU CANADALe gouvernement fédéral et les provinces et territoires partagent la compétence à l’égard des produits pharmaceutiques, ce qui influencera la conception et la mise en œuvre d’un régime national d’assurance‑médicaments au Canada. La Loi constitutionnelle de 1867[16] ne confère explicitement ni au Parlement (à l’article 91) ni aux assemblées législatives des provinces (à l’article 92) le pouvoir de légiférer dans le domaine de la « santé », mais elle mentionne certains pouvoirs qui sont directement liés à la santé et aux soins de santé, ce qui comprend les produits pharmaceutiques délivrés sur ordonnance. Le gouvernement fédéral peut se prévaloir de son autorité législative en matière de lois criminelles, en vertu du paragraphe 91(27) de la Loi constitutionnelle de 1867, pour protéger la santé et la sécurité publiques des Canadiens[17]. Ainsi, par l’entremise de Santé Canada, il est responsable de la réglementation sur l’innocuité des médicaments. Entre autres, il en autorise la commercialisation en se fondant sur des évaluations de leur innocuité, efficacité et qualité, et en assure la surveillance une fois ces produits sur le marché[18]. De plus, en vertu du paragraphe 91(22) de la Loi constitutionnelle de 1867, le gouvernement fédéral a compétence en matière de brevets. La Loi sur les brevets autorise le gouvernement fédéral à réglementer les prix fixés par les fabricants de médicaments brevetés et à en faire rapport par l’entremise du Conseil d’examen du prix de médicaments brevetés (CEPMB), un organisme quasi judiciaire indépendant qui rend compte au Parlement par l’intermédiaire du ministre de la Santé. Le CEPMB a pour mandat de s’assurer que les prix au détail des médicaments brevetés demandés par les fabricants « ne sont pas excessifs[19] ». Pour s’en acquitter, il limite les hausses de prix des médicaments brevetés en fonction du taux d’inflation, et effectue une comparaison avec les prix de vente des mêmes produits en France, en Allemagne, en Italie, en Suède, en Suisse, au Royaume-Uni et aux États‑Unis[20]. La compétence du CEPMB se limite aux prix « départ usine » imposés par les fabricants aux grossistes, aux pharmacies et aux hôpitaux, plutôt qu’aux prix de détail que les grossistes et pharmacies font payer aux consommateurs. En revanche, en vertu du paragraphe 92(13) de la Loi constitutionnelle de 1867 qui concerne « la propriété et les droits civils dans la province », les gouvernements provinciaux sont chargés de la réglementation des prix des médicaments génériques appliqués par les fabricants. Cette disposition constitutionnelle conférant le pouvoir de légiférer en matière de propriété et de droits civils donne également aux provinces compétence à l’égard de la prestation des soins de santé. Elle est également à la base du pouvoir des provinces de réglementer les entreprises sur leur territoire, ce qui comprend les administrateurs de régimes publics et privés d’assurance-maladie. Elle permet également la réglementation, au niveau provincial, des professionnels de la santé, notamment des pratiques de prescription et de distribution des médicaments. Enfin, le paragraphe 92(7) confère aux provinces le pouvoir d’établir et de réglementer les hôpitaux et les services de santé qui y sont offerts, à l’exclusion des hôpitaux de la marine. Bien que les provinces aient la compétence première en matière de prestation de soins de santé, y compris à l’égard des décisions relatives à la prescription des médicaments et à la couverture des coûts, le gouvernement fédéral a invoqué son pouvoir de dépenser, qui découle de son pouvoir de prélever des taxes en vertu du paragraphe 91(3) de la Loi constitutionnelle de 1867, pour jouer un rôle dans le financement de la couverture des coûts des médicaments dispensés dans les hôpitaux au titre de la Loi canadienne sur la santé[21]. Cette loi établit les cinq conditions que les provinces doivent respecter pour obtenir du gouvernement fédéral des fonds pour leurs programmes publics d’assurance-maladie par l’entremise du Transfert canadien en matière de santé (TCS) : la gestion publique, l’intégralité, l’universalité, la transférabilité et l’accessibilité[22]. Aux termes de la Loi canadienne sur la santé, les provinces doivent fournir une couverture publique des services médicaux et des services hospitaliers, mais si les coûts des produits pharmaceutiques administrés au cours de l’hospitalisation doivent être couverts par les régimes d’assurance publics, les coûts des médicaments prescrits délivrés aux patients à l’extérieur des hôpitaux, eux, ne le sont pas[23]. Étant donné que les médicaments reçus à l’extérieur des hôpitaux ne sont pas couverts par la Loi canadienne sur la santé, il revient aux provinces et aux territoires de déterminer la couverture qu’ils offriront à leurs citoyens et d’établir les coûts généraux des régimes publics d’assurance‑médicaments. En plus de fournir un financement en vertu de la Loi canadienne sur la santé, le gouvernement fédéral offre un soutien financier indirect pour couvrir les coûts des médicaments reçus à l’extérieur des hôpitaux en excluant les régimes d’assurance‑maladie parrainés par les employeurs du revenu imposable des particuliers. Ce coût était estimé à 2,61 milliards de dollars en 2016[24]. Le gouvernement fédéral offre également le crédit d’impôt pour frais médicaux, soit un crédit d’impôt non remboursable de 15 %, aux personnes dont les dépenses médicales représentent au moins 3 % de leur revenu net, jusqu’à concurrence de 2 268 $ en 2017[25]. Il existe aussi un crédit d’impôt pour frais médicaux supplémentaires qui permet un remboursement maximal de 1 203 $ en 2017. Finances Canada estime que ces mesures fiscales coûtent au gouvernement fédéral 1,48 milliard et 150 millions de dollars, respectivement[26]. Le pouvoir relatif à « la paix, l’ordre et le bon gouvernement » (POBG) dont fait mention l’article 91 de la Loi constitutionnelle de 1867 (aussi appelé « compétence non attribuée ») pourrait également s’appliquer dans le contexte d’un régime national d’assurance-médicaments[27]. Selon Bruce Ryder, professeur agrégé, Osgoode Hall Law School, Université York, ce pouvoir permet au Parlement d’établir des lois sur un dossier d’intérêt national, y compris la santé[28]. Toutefois, l’objet du projet de loi doit être particulièrement bien défini et spécifique. Par ailleurs, il doit être démontré que les provinces et les territoires ne sont pas en mesure de gérer ce dossier de manière efficace sans la participation du gouvernement fédéral. Si l’on veut appliquer le pouvoir POBG à un régime national d’assurance-médicaments, il faut prouver que les provinces et les territoires n’ont pas la capacité d’offrir un accès abordable aux médicaments sur ordonnance de manière indépendante. M. Ryder a indiqué que « [s]i vous admettez cet argument […], je crois qu’il s’agit là d’un solide fondement pour utiliser la composante de l’intérêt national du pouvoir de légiférer pour la paix, l’ordre et le bon gouvernement, mais cela exigerait du Parlement qu’il prenne des risques qu’il n’est pas habitué à prendre, et l’échafaudage n’est pas totalement solide[29] ». Pour terminer, l’article 91 de la Loi constitutionnelle de 1867 accorde au gouvernement fédéral des pouvoirs relatifs à certains groupes de personnes, comme les membres des forces militaires, de la milice ou du service naval; les Premières Nations, les Inuits et les Métis; ainsi que les détenus sous responsabilité fédérale. Conformément à l’article 95 de la Loi, le gouvernement fédéral partage avec les provinces le droit de faire des lois relatives à l’immigration. Par conséquent, il couvre les coûts des médicaments ou facilite cette couverture pour certaines personnes faisant partie de ces groupes. En tant qu’employeur, le gouvernement fédéral offre également une assurance‑médicaments aux employés de la fonction publique du Canada. COLLABORATION ENTRE LES GOUVERNEMENTS FÉDÉRAL, PROVINCIAUX ET TERRITORIAUX EN MATIÈRE DE COUVERTURE DES MÉDICAMENTS DÉLIVRÉS SUR ORDONNANCE AU CANADAÉtant donné leur responsabilité partagée à l’égard des produits pharmaceutiques, les gouvernements fédéral, provinciaux et territoriaux ont travaillé ensemble pour gérer les coûts liés à leurs régimes respectifs d’assurance‑médicaments, ce qui a mené à l’établissement de trois organismes : l’Agence canadienne des médicaments et des technologies de la santé (ACMTS), l’Alliance pancanadienne pharmaceutique (APP) et l’Institut canadien d’information sur la santé (ICIS). A. Agence canadienne des médicaments et des technologies de la santéL’ACMTS est un organisme indépendant et sans but lucratif formé en 1989 par les gouvernements fédéral, provinciaux et territoriaux, à l’exception du Québec. L’Agence, qui rend compte aux sous‑ministres de la Santé, dispose d’un budget de fonctionnement d’environ 28 millions de dollars (dont 58 % provient du gouvernement fédéral, 27 %, des provinces et territoires participants, et 15 % d’autres sources)[30]. L’ACMTS est un organisme d’évaluation des technologies de la santé, qui procède à des évaluations scientifiques de l’efficacité clinique et du rapport coût‑efficacité des médicaments; des tests diagnostiques; des instruments médicaux, dentaires et chirurgicaux; des actes et des programmes[31]. Le Programme commun d’évaluation des médicaments de l’ACMTS a pour objet d’évaluer l’efficacité clinique et le rapport coût‑efficacité des nouveaux médicaments et des médicaments existants par rapport à d’autres traitements[32]. L’Agence présente ensuite des recommandations aux gouvernements fédéral, provinciaux et territoriaux quant à l’inscription éventuelle de médicaments sur leur formulaire pharmaceutique ouvrant droit à un remboursement. Elle est aussi responsable du Programme pancanadien d’évaluation des médicaments oncologiques, qui vise à évaluer l’efficacité clinique et le rapport coût‑efficacité des médicaments oncologiques et à formuler des recommandations quant à leur remboursement aux administrateurs des régimes fédéraux, provinciaux et territoriaux d’assurance‑médicaments, ainsi qu’aux organismes de lutte contre le cancer. Il appartient toutefois aux gouvernements fédéral, provinciaux et territoriaux de déterminer si tous ces médicaments seront inscrits sur leur formulaire pharmaceutique et couverts par leurs programmes d’assurance‑médicaments respectifs[33]. Par l’entremise de l’Institut national d’excellence en santé et en services sociaux (INESS), le Québec a établi son propre processus d’évaluation de l’efficacité et du rapport coût‑efficacité des médicaments, y compris des médicaments oncologiques, ainsi que son propre processus de prise de décisions relatives à l’inscription au formulaire pharmaceutique[34]. B. Alliance pancanadienne pharmaceutiqueL’Alliance pancanadienne pharmaceutique (APP) a été créée par les gouvernements provinciaux et territoriaux en 2010[35]. Le gouvernement fédéral s’y est joint en janvier 2016. L’Alliance négocie les prix des médicaments avec les fabricants au nom des administrateurs des régimes publics d’assurance‑médicaments des gouvernements fédéral, provinciaux et territoriaux. Elle négocie les prix des médicaments de marque dont l’inscription sur les formulaires pharmaceutiques est recommandée par l’ACMTS. Une lettre d’intention est signée lorsque l’Alliance et les fabricants s’entendent sur le prix réduit d’un médicament[36]. Il incombe toutefois à chaque gouvernement de conclure avec les fabricants une entente finale relative à l’inscription des produits[37]. En ce qui concerne les médicaments génériques, l’Alliance a établi un cadre de tarification par niveau qui fixe le prix d’un médicament générique à 18 % du prix du médicament de marque[38]. La figure 1 illustre la place de l’APP et de l’ACMTS dans le processus général d’homologation des médicaments sur ordonnance au Canada. C. Institut canadien d’information sur la santéL’Institut canadien d’information sur la santé (ICIS) est un organisme indépendant sans but lucratif qui recueille et fournit de l’information sur les systèmes de santé au Canada[39]. Il est dirigé par un conseil d’administration regroupant des représentants des gouvernements fédéral, provinciaux et territoriaux, à l’exception du Québec, et il est financé par ces gouvernements. Le Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP) contient des données à jour sur tous les régimes provinciaux d’assurance-médicaments (sauf celui du Québec) ainsi que sur le Programme des services de santé non assurés du gouvernement fédéral, qui s’adresse aux Premières Nations et aux Inuits[40]. L’Institut se sert des données du SNIUMP sur les demandes de remboursement des médicaments pour aider les administrateurs des régimes publics d’assurance‑médicaments à mesurer les facteurs d’accroissement de l’utilisation et des dépenses de médicaments, à évaluer les options stratégiques et à examiner les risques pour la santé, notamment de l’utilisation inappropriée de médicaments, de l’abus de médicaments sur ordonnance et de la polypharmacie[41]. Les données du SNIUMP servent aussi à éclairer les travaux du CEPMB et de l’ACMTS. Figure 1. Processus d’homologation et d’établissement des prix des médicaments sur ordonnance
SURVOL DES RÉGIMES D’ASSURANCE‑MÉDICAMENTS AU CANADALes médicaments sur ordonnance délivrés à l’extérieur des hôpitaux ne sont pas couverts, en vertu de la Loi canadienne sur la santé, mais les Canadiens peuvent bénéficier d’une couverture à ce chapitre grâce à différents régimes publics et privés. Selon Abby Hoffman, sous‑ministre adjointe de la Direction générale de la politique stratégique au ministère de la Santé, environ 21 % des Canadiens sont protégés par des régimes d’assurance‑médicaments provinciaux et territoriaux ciblant des groupes précis, comme les aînés, les assistés sociaux ou les personnes atteintes de certaines maladies ou affections, ou encore par des régimes généraux qui s’adressent aux personnes ne bénéficiant d’aucune couverture[42]. Le gouvernement fédéral offre une couverture à environ 3 % des Canadiens grâce aux régimes mis en place pour les Premières Nations et les Inuits, les membres des Forces armées canadiennes, les anciens combattants et les membres de la GRC, les détenus sous responsabilité fédérale, certaines catégories de réfugiés et les fonctionnaires fédéraux. Environ 25,3 millions de résidents canadiens, soit 70,5 % de la population, sont couverts partiellement ou entièrement par des régimes privés d’assurance‑maladie, qui sont parrainés par les employeurs, les syndicats et les associations professionnelles, ou encore par une assurance‑maladie à laquelle ils souscrivent directement[43]. Toutefois, Mme Hoffman a expliqué que, malgré la couverture mixte des médicaments sur ordonnance obtenue par un amalgame de régimes publics et privés, près de 10 à 20 % de la population n’a pas de couverture adéquate pour les médicaments sur ordonnance[44]. Dans son rapport intitulé Coût d’un programme national d’assurance-médicaments de régie fédérale, le DPB indique qu’environ 2 % des Canadiens n’ont pas d’assurance-médicaments et que 10 % des Canadiens couverts par une telle assurance n’ont pas les moyens financiers nécessaires pour payer leurs médicaments sur ordonnance[45]. Le DPB souligne en outre que le nombre exact de Canadiens non assurés ou sous-assurés « est inconnu, en raison de plusieurs facteurs, y compris le grand nombre de fournisseurs d’assurance, les différents niveaux d’avantages et de protection et l’insuffisance des données[46] ». La section qui suit donne un aperçu des différents régimes publics et privés d’assurance‑médicaments offerts au Canada. A. Régimes provinciaux et territoriaux d’assurance‑médicamentsLes gouvernements provinciaux et territoriaux offrent à leurs résidents respectifs environ 70 programmes d’assurance‑médicaments différents, qui peuvent être classés selon trois grandes catégories : les régimes de couverture des médicaments onéreux; les régimes s’adressant à la population générale et les régimes ciblant des groupes en particulier. Les sections ci‑dessous donnent un aperçu de ces différents régimes, tandis que l’annexe A les décrit plus en détail. 1. Régimes de couverture des médicaments onéreuxL’expression « couverture des médicaments onéreux » renvoie aux modèles d’assurance qui mettent les particuliers à l’abri de dépenses en médicaments qui menaceraient leur sécurité financière ou qui leur causeraient des « difficultés financières excessives[47] ». Selon l’Organisation mondiale de la santé, les dépenses en santé « onéreuses » sont celles que les ménages ne peuvent pas assumer à moins de se priver en ne subvenant pas à un besoin essentiel, comme l’alimentation, l’habillement ou l’éducation[48]. Dans le cadre d’un régime de couverture des médicaments onéreux, les montants que doivent payer les particuliers pour les médicaments sur ordonnance sont plafonnés afin de prévenir les difficultés financières personnelles. Ce plafond consiste soit en un montant fixe, soit en un pourcentage du revenu individuel ou familial. Sept provinces (Colombie‑Britannique, Saskatchewan, Manitoba, Ontario, Nouvelle‑Écosse, Terre‑Neuve‑et‑Labrador et Île‑du‑Prince‑Édouard) offrent ce genre de régimes. Les structures de prestations (primes, franchises et contributions) ainsi que les plafonds des dépenses personnelles diffèrent selon les régimes. 2. Régimes publics d’assurance‑médicaments s’adressant à la population généraleLes provinces et territoires offrent aussi des régimes d’assurance‑médicaments s’adressant aux personnes n’ayant pas accès à d’autres formes de couverture. Quatre provinces offrent ce type de régimes : le Québec, l’Alberta, le Nouveau‑Brunswick et l’Île‑du‑Prince‑Édouard. Les prochains paragraphes décrivent brièvement ces régimes. i. Régime public d’assurance‑médicaments du Québec[49]En 1997, le Québec a mis en place un régime universel d’assurance‑médicaments, obligeant les résidents à adhérer soit à un régime privé parrainé par leur employeur ou une association professionnelle, soit au régime public administré par le gouvernement. Les régimes privés doivent offrir une couverture équivalente à celle du régime public du gouvernement et ne peuvent pas refuser une personne ou lui imposer des primes plus élevées en raison de son âge, de son sexe ou de son état de santé. Les régimes publics et privés doivent plafonner les montants payés par les particuliers. La Liste des médicaments du Québec compte 8 000 médicaments, y compris ceux servant au traitement de certaines maladies, comme le cancer, la maladie de Crohn et l’arthrite rhumatoïde[50]. Cette liste est établie par le ministre de la Santé et des Services sociaux, en consultation avec l’INESS. Les régimes privés au Québec doivent couvrir tous les médicaments figurant sur la Liste des médicaments. ii. Régime de l’AlbertaLe Non-Group Coverage Benefit Program est un programme d’assurance‑maladie complémentaire financé et parrainé par le gouvernement de l’Alberta et administré par Alberta Blue Cross[51]. Il est offert aux particuliers de moins de 65 ans et aux personnes à leur charge. C’est le gouvernement qui établit le formulaire pharmaceutique et les structures concernant les montants que doivent payer les particuliers. iii. Régime d’assurance‑médicaments du Nouveau‑Brunswick[52]Le Régime d’assurance‑médicaments du Nouveau‑Brunswick s’adresse aux personnes qui ne sont pas couvertes par un régime parrainé par leur employeur ou un autre régime du gouvernement, ou encore aux personnes dont l’assurance ne prend pas en charge un médicament dont elles ont besoin. iv. Régime de couverture des médicaments génériques de l’Île‑du‑Prince‑Édouard[53]Le Programme de couverture des médicaments génériques de l’Île‑du‑Prince‑Édouard s’adresse aux personnes de moins de 65 ans qui ne bénéficient pas d’une assurance‑médicaments privée. Il couvre les médicaments génériques figurant sur le formulaire pharmaceutique de la province. 3. Régimes ciblés de couverture des médicaments délivrés sur ordonnance[54]Certaines provinces et certains territoires offrent enfin des régimes ciblant des groupes ayant des besoins particuliers :
B. Régimes d’assurance‑médicaments du gouvernement fédéralLe gouvernement fédéral offre six régimes d’assurance‑médicaments s’adressant à différents groupes : Premières Nations et Inuits; membres des Forces armées canadiennes; anciens combattants et membres de la GRC; détenus sous responsabilité fédérale; réfugiés et fonctionnaires fédéraux. Ces régimes sont décrits dans les pages qui suivent. 1. Programme des services de santé non assurés du ministère des Services aux AutochtonesLe Programme des services de santé non assurés (SSNA) du ministère des Services aux Autochtones est un programme national qui permet d’offrir des services médicaux nécessaires à plus de 839 000 membres des Premières Nations inscrits en vertu de la Loi sur les Indiens et Inuits reconnus par les organisations inuites de revendication territoriale[55]. Les SSNA couvrent le coût des médicaments, et les bénéficiaires n’ont pas à payer de franchises, de primes, de quotes‑parts ou de frais d’utilisation. Les fournisseurs sont encouragés à facturer directement le programme pour que les clients n’aient rien à payer de leur poche. Selon Sony Perron, sous‑ministre adjoint principal de la Direction générale de la santé des Premières Nations et des Inuits[56] au ministère de la Santé, environ 514 000 clients des SSNA ont obtenu une couverture de leurs médicaments en 2015‑2016, ce qui représente un taux d’utilisation de 61 % et des dépenses de l’ordre de 427 millions de dollars ou de 817 $ par membre inscrit[57]. La Liste des médicaments des SSNA couvre des médicaments prescrits et non prescrits, ce qui comprend les vitamines, les produits d’abandon du tabac, les antihistaminiques, les antibiotiques topiques, les méthodes de contraception non hormonales et les antidouleurs en vente libre, de manière à répondre aux besoins en matière de santé du groupe visé. Selon M. Perron, la Liste des médicaments est un formulaire pharmaceutique géré. Les décisions relatives à l’inscription sont fondées sur l’efficacité clinique, l’innocuité et le rapport coût‑efficacité du produit[58]. Les SSNA suivent d’habitude les recommandations formulées par l’ACMTS dans le cadre du Programme commun d’évaluation des médicaments, mais un comité indépendant, le Comité consultatif sur les médicaments et les produits thérapeutiques, formule également des recommandations qui tiennent compte des besoins des clients du programme. Les SSNA ont également conclu 24 ententes relatives à l’inscription des médicaments avec des fabricants grâce à sa participation aux négociations des prix des médicaments menées à l’échelle nationale par l’Alliance pancanadienne pharmaceutique[59]. 2. Programme des avantages pour soins de santé d’Anciens Combattants CanadaDans le cadre de son Programme des avantages pour soins de santé, Anciens Combattants Canada (ACC) offre une assurance‑médicaments aux anciens combattants admissibles. Plusieurs facteurs déterminent l’admissibilité au régime, par exemple les années de service militaire, le revenu, le statut de personne handicapée, les troubles médicaux liés au service militaire et l’accès à un régime provincial ou territorial d’assurance‑médicaments couvrant le trouble ou la maladie dont la personne est atteinte. Selon Michel Doiron, sous‑ministre adjoint du Secteur de la prestation des services à Anciens Combattants Canada, le Programme des avantages pour soins de santé a fourni une couverture à environ 48 000 anciens combattants en 2015‑2016[60]. Au cours du même exercice, les dépenses en médicaments se sont élevées à environ 92 millions de dollars, soit 1 916 $ par personne admissible[61]. Le formulaire pharmaceutique est dressé en fonction des recommandations formulées par l’ACMTS dans le cadre du Programme commun d’évaluation des médicaments et par le comité interne d’examen du formulaire. Il couvre des médicaments sur ordonnance et en vente libre. ACC établit les politiques régissant le programme, mais celui‑ci est administré par la Croix Bleue Medavie. 3. Programme de prestations pharmaceutiques des Forces armées canadiennesSelon le capitaine de frégate Sylvain Grenier, officier supérieur d’état‑major des Services de pharmacie au ministère de la Défense nationale, le Programme des prestations pharmaceutiques des Forces armées canadiennes (FAC) assure une couverture des médicaments délivrés sur ordonnance à quelque 71 000 membres admissibles des FAC[62]. En 2015‑2016, les FAC ont dépensé 26,6 millions de dollars en médicaments, ce qui représente une moyenne d’environ 375 $ par membre[63]. Étant donné que la Loi canadienne sur la santé ne s’applique pas aux membres des FAC en raison des exigences opérationnelles de leur travail, le programme s’étend à la fois aux médicaments prescrits et aux produits en vente libre. La Liste de médicaments des FAC compte 1 605 des 13 000 médicaments vendus au Canada. Elle repose sur les recommandations formulées par l’ACMTS dans le cadre du Programme commun d’évaluation des médicaments et par le Comité de pharmacologie et de thérapeutique des FAC, lequel étudie l’applicabilité des médicaments dans le contexte militaire. Enfin, environ 90 % des médicaments sur ordonnance utilisés par les membres des FAC sont achetés en grande quantité et distribués par les pharmacies militaires; le reste est acheté par des pharmacies privées locales. 4. Programme fédéral de santé intérimaire d’Immigration, Réfugiés et Citoyenneté CanadaLe Programme fédéral de santé intérimaire d’Immigration, Réfugiés et Citoyenneté Canada offre, pour un temps limité, une couverture des médicaments prescrits à certaines personnes, selon leur statut en vertu de la Loi sur l’immigration et la protection des réfugiés, y compris aux personnes protégées, aux réfugiés réinstallés, aux demandeurs d’asile et aux membres de certains autres groupes[64]. Le programme, qui est géré par la Croix Bleue Medavie, couvre en entier la plupart des médicaments sur ordonnance ainsi que les autres produits figurant sur les formulaires pharmaceutiques des régimes provinciaux et territoriaux d’assurance‑médicaments[65]. 5. Régime des soins de santé de la fonction publiqueLe gouvernement fédéral offre une assurance‑médicaments à ses employés, aux membres de la GRC, aux retraités de la fonction publique, de même qu’à leurs conjoints et aux enfants à leur charge, par l’intermédiaire du Régime des soins de santé de la fonction publique[66]. Ce régime couvre les médicaments délivrés sur ordonnance ainsi que les médicaments en vente libre jugés médicalement essentiels. Il est offert par le Secrétariat du Conseil du Trésor et administré par la Financière Sun Life. 6. Service correctionnel du CanadaLe Service correctionnel du Canada offre une pleine couverture des médicaments dans le cadre des services de soins de santé essentiels fournis aux détenus sous responsabilité fédérale[67]. C. Régimes privés d’assurance-médicamentsAu Canada, on compte environ 113 000 régimes privés d’assurance‑médicaments parrainés par des employeurs, des syndicats et des associations professionnelles et régimes auxquels souscrivent directement des particuliers[68]. Les employeurs qui parrainent des régimes privés d’avantages sociaux comprennent des organismes publics, comme des municipalités, des universités, des écoles, des hôpitaux, la fonction publique, et des entreprises privées[69]. Ces régimes sont vendus par 132 fournisseurs d’assurance‑maladie à l’échelle du pays[70]. Selon l’Association canadienne des compagnies d’assurance de personnes, ces régimes assurent une couverture des médicaments délivrés sur ordonnance à quelque 25,3 millions de Canadiens, soit 80 % de la population active[71]. En ce qui concerne ces régimes privés d’assurance-médicaments :
APERÇU DES DÉPENSES EN MÉDICAMENTS AU CANADAA. Dépenses globales au Canada en médicaments délivrés à l’extérieur des hôpitauxSelon l’ICIS, les dépenses totales au Canada en médicaments délivrés à l’extérieur des hôpitaux devraient atteindre 39,8 milliards de dollars en 2017, ou 1 086 $ par habitant[75]. Les dépenses en médicaments sur ordonnance délivrés à l’extérieur des hôpitaux devraient passer à 33,9 milliards de dollars, ou 926 $ par habitant, en 2017, ce qui représente environ 85,2 % des dépenses totales en médicaments projetées[76]. Dans son tout dernier rapport, intitulé Dépenses en médicaments prescrits au Canada, 2017 : Regards sur les régimes publics d’assurance-médicaments, l’ICIS signale que les dépenses en médicaments prescrits en 2017 avaient augmenté de 5,5 % par rapport à l’année précédente[77]. Les médicaments en vente libre et les produits médicaux non pharmaceutiques[78] comptaient pour le reste des dépenses totales en médicaments en 2017, soit 14,8 %, pour un total de 5,9 milliards de dollars, ou 160 $ par habitant. Les prochains paragraphes et la figure 2 ci‑dessous détaillent les dépenses en médicaments prescrits en fonction des sources de financement. 1. Dépenses du secteur publicEn 2017, le secteur public a financé 14,5 milliards de dollars (42,7 %) des dépenses en médicaments prescrits au Canada, ce qui constitue une augmentation de 5,8 % par rapport à l’année précédente (voir la figure 2)[79]. La part des régimes provinciaux et territoriaux dans les dépenses en médicaments du secteur public représentait 12,4 milliards de dollars en 2017, et celle des régimes fédéraux (Premières Nations et Inuits, anciens combattants, membres de la GRC, détenus fédéraux et Forces armées canadiennes), 0,76 milliard de dollars. En outre, les dépenses en médicaments couvertes par le secteur public dans le cadre de programmes de dédommagement des travailleurs et de caisses de sécurité sociale se sont élevées à 1,3 milliard de dollars en 2017. En examinant la ventilation des dépenses liées aux régimes publics d’assurance‑médicaments en 2015‑2016, le CEPMB a constaté que les coûts des médicaments représentaient près des trois quarts (74,7 %) des dépenses, suivis des coûts d’exécution des ordonnances (21,8 %) et des marges bénéficiaires déclarées (3,5 %)[80]. 2. Dépenses du secteur privéEn 2017, les dépenses du secteur public, qui englobent celles des particuliers et celles des compagnies privées d’assurance, se chiffraient à 19,5 milliards de dollars, soit 57,5 % des dépenses totales en médicaments sur ordonnance délivrés ailleurs que dans des hôpitaux, marquant une hausse de 5,4 % par rapport à 2016[81]. De ce montant, 12,1 milliards de dollars (35,5 %) des dépenses totales en médicaments délivrés à l’extérieur des hôpitaux ont été financées par des régimes privés d’assurance‑maladie, et le reste, soit 7,4 milliards de dollars (21,8 %) a été payé par les particuliers (voir la figure 2). Même si l’on ne connaît pas la part de ces dépenses liées aux frais d’exécution des ordonnances et aux marges bénéficiaires, le DPB a estimé qu’elle s’est élevée à 7,8 milliards dans les secteurs public et privé en 2015‑2016[82]. Figure 2. Dépenses totales en médicaments prescrits délivrés à l’extérieur des hôpitaux, par source de financement, 2017
Source : Produit par la Bibliothèque du Parlement à partir de données tirées de ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance‑médicaments, 2017, p. 7. Il importe de noter que ces montants ne comprennent pas les dépenses publiques en médicaments distribués par les hôpitaux, les établissements de lutte contre le cancer et autres établissements spécialisés. Ces dépenses sont couvertes par la Loi canadienne sur la santé et font donc partie des dépenses globales des hôpitaux. En 2015, les dépenses en médicaments des hôpitaux au Canada (à l’exclusion du Québec) se sont élevées à 2,1 milliards de dollars, ce qui représente 4,4 % des dépenses totales des hôpitaux[83]. De ce montant, 708 millions de dollars ont servi à payer les médicaments contre le cancer. i. Variations régionales dans les dépenses en médicaments sur ordonnance délivrés à l’extérieur des hôpitauxDans son rapport intitulé Coût d’un programme national d’assurance‑médicaments de régie fédérale, le DPB présente au Comité une ventilation plus détaillée des dépenses en médicaments délivrés sur ordonnance à l’extérieur des hôpitaux pour l’ensemble du Canada, notamment par région, âge et revenu, en se fondant sur des ensembles de données de QuintilesIMS pour 2015‑2016 et des données de Statistique Canada. Dans son analyse, le DPB a constaté que les dépenses en médicaments reçus ailleurs que dans un hôpital variaient considérablement à l’échelle du pays. En 2015‑2016, elles étaient les plus élevées en Ontario (11,3 milliards de dollars) et les plus basses à l’Île‑du-Prince‑Édouard (0,1 milliard de dollars)[84]. Plusieurs facteurs peuvent expliquer ces différences, dont les besoins de santé de la population dans chaque province, les profils démographiques, les habitudes de prescription des médecins et les approches stratégiques en matière d’établissement et de négociation du prix des médicaments génériques et de marque[85]. On note également des variations régionales dans le pourcentage couvert par les régimes publics d’assurance‑médicaments en 2015-2016 des dépenses en médicaments délivrés sur ordonnance ailleurs que dans un hôpital. Le DPB a observé que la couverture était plus élevée dans le Centre et l’Ouest du Canada (de 39 à 55 %) et plus basse dans le Canada atlantique (de 27 à 35 %) (voir la figure 3)[86]. Figure 3. Dépenses totales en médicaments sur ordonnance délivrés ailleurs que dans un hôpital, en milliards de dollars canadiens, par province et payeur principal, 2015-2016[87]
Source : Produit par la Bibliothèque du Parlement à partir de l’analyse des données de QuintilesIMS figurant au tableau 1-1 dans DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, p. 8. Dans le cadre de son examen des dépenses moyennes réelles en médicaments prescrits et en produits pharmaceutiques payés par les particuliers, ce qui comprend les primes pour les assurances privées, le DPB a constaté que les ménages canadiens, à l’exception de ceux vivant dans les territoires, avaient payé de leur poche en moyenne 1 135 $ en 2015. Les dépenses des ménages de l’Ontario étaient les plus basses (823 $), et celles des ménages du Québec étaient les plus élevées (1 495 $) (voir la figure 4). Figure 4. Coûts moyens payés par les ménages*, par province, 2015
Source : Produit par la Bibliothèque du Parlement à partir de données tirées de la figure 1‑4 dans DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, p. 24. * Cet indicateur ne comprend pas les montants que paient directement les ménages pour des médicaments en vente libre. ii. Variations régionales dans les dépenses en médicaments prescrits selon le groupe d’âgeSelon le DPB, les dépenses en médicaments sur ordonnance délivrés à l’extérieur des hôpitaux au Canada varient selon l’âge. En 2015‑2016, la part des dépenses pour les personnes âgées de 65 ans et plus était de 37 % (10,6 milliards de dollars), et celle des Canadiens de 15 à 64 ans, de 60 % (17,2 milliards de dollars). Le reste, soit 0,8 milliards de dollars ou 3 %, concernait les dépenses pour les enfants et les jeunes de 0 à 14 ans (voir la figure 5). Figure 5. Dépenses en médicaments prescrits, par groupe d'âge, au Canada, 2015
Source : Produit par la Bibliothèque du Parlement à l’aide de données tirées du tableau 1‑2 dans DPB, Coût d’un programme national d’assurance‑médicaments de régie fédérale, p. 9. Toujours selon le DPB, le pourcentage des dépenses en médicaments payées par les régimes publics et privés d’assurance ou par les particuliers varient également selon l’âge au Canada. Cette variation s’explique par les nombreux régimes provinciaux et territoriaux d’assurance‑médicaments qui ciblent des groupes d’âge, en particulier les personnes âgées de 65 ans et plus. En 2015‑2016, 70 % et plus des dépenses en médicaments pour les personnes âgées de 65 ans et plus ont été assumées par le secteur public. En outre, les aînés ont payé de leur poche une part moins importante des dépenses totales en médicaments, soit de 11 à 13 %, ce qui tient compte de la couverture universelle offerte à ce groupe par l’entremise des régimes provinciaux et territoriaux d’assurance‑médicaments de même que des primes, contributions et franchises peu élevées dans leur cas. Par contre, les dépenses payées par les personnes âgées, qui étaient évaluées à 646 $ par personne de 65 ans et plus en 2015, étaient en moyenne quatre fois supérieures à celles des personnes de moins de 30 ans en raison des besoins de santé plus élevés des aînés (voir la figure 6). Comparativement à celles des personnes âgées, les dépenses en médicaments prescrits des Canadiens en âge de travailler de 15 ans et plus étaient moins prises en charge par les régimes publics (de 19 à 30 %) en 2015 et 2016. Par contre, environ 50 % des médicaments pris par ces Canadiens étaient couverts par des régimes privés d’assurance, ce qui tient compte du fait que les personnes de ce groupe d’âge sont couvertes en général par l’entremise de leur employeur. De plus, les Canadiens en âge de travailler doivent payer de leur poche un pourcentage plus élevé de leurs médicaments, comparativement aux personnes âgées; ils assument en effet entre 18 et 20 % des coûts totaux liés aux médicaments sur ordonnance délivrés ailleurs que dans un hôpital. En 2015, les montants payés par les Canadiens en âge de travailler étaient plus élevés chez les personnes de plus de 55 ans (voir la figure 6). Figure 6. Moyenne des dépenses déclarées en médicaments et en produits pharmaceutiques prescrits payées par les particuliers, par groupe d’âge, 2015
Source : Analyse réalisée par le DPB à partir des résultats de l’Enquête sur les dépenses des ménages de Statistique Canada, dans DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, p. 25. Notes : Les dépenses des particuliers ne comprennent pas les primes payées aux compagnies d’assurance privée, ce qui explique pourquoi la moyenne nationale des dépenses payées par les particuliers est différente des coûts indiqués à la figure 3. **La personne de référence est le soutien financier principal du ménage. iii. Fardeau financier que représentent les dépenses en médicaments prescrits pour les ménages, selon le revenuEn se fondant sur les résultats de l’Enquête de 2015 sur les dépenses des ménages de Statistique Canada, le DPB a également examiné les dépenses en médicaments prescrits autres que celles des hôpitaux, en fonction du revenu. En ce qui concerne les dépenses des particuliers, il a constaté qu’il n’y avait pas d’écarts importants entre les cinq groupes de revenus ou quintiles examinés. En 2015, les dépenses moyennes en médicaments payés par les particuliers ont varié de 357 $ à 459 $, pour une moyenne de 417 $ par ménage. Pour les ménages les plus pauvres, ces dépenses ont constitué toutefois un fardeau plus lourd, puisqu’elles ont représenté plus de 1 % du revenu avant impôt, soit quatre fois plus que pour les ménages canadiens les plus aisés, pour lesquels ces dépenses ont représenté seulement 0,24 % du revenu avant impôt (voir la figure 7). Figure 7. Pourcentage des dépenses des ménages consacrées aux médicaments et aux produits pharmaceutiques prescrits, selon le quintile de revenu des ménages avant impôt, 2015
Source : Produit par la Bibliothèque du Parlement à partir de données tirées de l’analyse statistique des données de Statistique Canada réalisée par le DPB à la figure 1‑6 dans DPB, Coût d’un programme national d’assurance‑médicaments de régie fédérale, p. 26. B. Tendances actuelles en matière de dépenses en médicaments délivrés sur ordonnance au CanadaDes représentants de l’ICIS et du CEPMB ont informé le Comité que différents facteurs influent sur les dépenses en médicaments sur ordonnance au Canada, par exemple les changements dans le prix des médicaments, les effets démographiques, le nombre de prescriptions et le type de médicaments prescrits. Bien que le Canada soit parvenu à réduire les dépenses en médicaments délivrés sur ordonnance en obtenant une baisse du prix des médicaments génériques et brevetés par l’entremise de l’Alliance pancanadienne pharmaceutique, ces réductions ont été annulées par la hausse des dépenses en médicaments spécialisés onéreux, par exemple les médicaments biologiques, les médicaments oncologiques et les médicaments contre des maladies rares, qui exercent une pression accrue sur les budgets des régimes d’assurance-médicaments publics et privés[88]. Selon Tanya Potashnik, directrice, Direction des politiques et de l’analyse économique au CEPMB, en 2014, les dépenses des Canadiens en médicaments biologiques et oncologiques ont connu une hausse supérieure à 10 %, et les dépenses en nouveaux médicaments ont à elles seules décuplé, les nouveaux médicaments pour soigner l’hépatite C étant responsables en grande partie de ces fortes augmentations[89]. Le Dr Christopher McCabe, chaire de recherche La Capitale en santé, Faculté de médecine et de dentisterie, Université de l’Alberta, a expliqué que, bien que les répercussions budgétaires individuelles des médicaments pour maladies rares[90] soient petites, à près de 100 000 $ par année par patient, leurs répercussions budgétaires globales prennent de l’ampleur lorsque l’accessibilité au médicament est offerte à tous les patients admissibles. Le Dr McCabe a expliqué que l’on s’attend à ce que les répercussions des médicaments contre les maladies rares sur les régimes d’assurance-médicaments publics et privés augmenteront « avec les centaines de médicaments orphelins qui arrivent[91] ». D’autres facteurs, tels que les profils démographiques changeants, contribuent aussi de manière importante à l’augmentation des dépenses en médicaments pour les régimes publics d’assurance‑médicaments (voir le tableau 1 pour plus de détails). Tableau 1. Principaux facteurs d’accroissement des coûts des régimes publics d’assurance‑médicaments, 2015‑2016
Source : Produit par la Bibliothèque du Parlement à partir de données tirées de CEPMB, Rapport annuel 2016, 2017, p. 50. Enfin, les traitements onéreux mis au point pour certaines maladies (qui peuvent coûter plus de 10 000 $ par personne) touchant un petit nombre de personnes sont à l’origine d’une part grandissante des dépenses des régimes publics et privés d’assurance-médicaments. D’ailleurs, le tiers des dépenses des régimes publics en 2016 était attribuable aux 2 % des bénéficiaires dont les médicaments coûtaient au total 10 000 $ par année[92]. Ces bénéficiaires suivaient de nouveaux traitements très coûteux, généralement pour des maladies chroniques comme l’hépatite C, la polyarthrite rhumatoïde et la maladie de Crohn[93]. De même, 14 % des participants à des régimes privés étaient à l’origine de 72 % des dépenses totales engagées par les compagnies d’assurance privées pour le remboursement des médicaments, et les réclamations des participants ayant dépassé 10 000 $ par année ont représenté 28,8 % des dépenses totales en 2016[94]. D’après Express Scripts Canada, les personnes qui souscrivent à un régime privé et dont les réclamations dépassent les 10 000 $ sont les personnes vivant avec plusieurs maladies chroniques, qui elles-mêmes peuvent nécessiter des traitements coûteux[95]. COMMENT LE CANADA SE COMPARE-T-IL AUX AUTRES PAYS?Des représentants de l’ICIS et du CEPMB ont informé le Comité que les dépenses en médicaments sur ordonnance au Canada sont beaucoup plus élevées que dans les autres pays de l’OCDE[96]. En 2015, les dépenses en médicaments sur ordonnance par habitant au Canada étaient les plus élevées des 29 pays de l’OCDE, après les États-Unis et la Suisse. Les dépenses en médicaments (incluant les produits pharmaceutiques et autres biens médicaux non durables), évaluées à 1 012 $ par habitant au Canada, étaient environ 35 % plus élevées que la moyenne des pays de l’OCDE (voir la figure 8). Figure 8. Total des dépenses en médicaments par habitant selon la parité des pouvoirs d’achat, en dollars canadiens, 29 pays de l’OCDE, 2015
Source : ICIS, Coup d’œil sur les dépenses en médicaments, 2017. Selon le CEPMB, les prix des médicaments brevetés canadiens étaient également parmi les plus élevés des pays de l’OCDE en 2016, arrivant de nouveau au troisième rang après ceux des États‑Unis et de la Suisse (voir la figure 9). Mme Potashnik a expliqué au Comité que malgré le prix relativement élevé des médicaments brevetés au Canada, les activités de recherche et de développement (R et D) des compagnies pharmaceutiques représentent environ 5 % des ventes, ce qui est nettement inférieur au ratio moyen de R et D dans les pays de comparaison, qui se situe à 20 %[97]. Par ailleurs, les prix des médicaments génériques au Canada ont baissé substantiellement entre 2010 et 2015, mais ils sont encore 9 % supérieurs à la moyenne de l’OCDE[98]. Figure 9. Ratios moyens des prix pratiqués à l’étranger par rapport au Canada[99], médicaments brevetés, OCDE, 2016
Source : CEPMB, Rapport annuel 2016, 2017, p. 34. Contrairement à la plupart des États dotés de régimes de santé universels, le Canada n’a pas de régime public universel d’assurance pour les médicaments sur ordonnance. En ce qui concerne la couverture des médicaments sur ordonnance par les régimes publics, en 2015, le Canada arrivait au 26e rang (sur 28 pays de l’OCDE), derrière les États‑Unis, couvrant seulement 36,3 % du coût des médicaments, dont les produits pharmaceutiques et autres biens médicaux non durables[100]. Selon l’enquête internationale du Fonds du Commonwealth sur les politiques de santé de 2016, 10,2 % des répondants canadiens ne prenaient pas leurs médicaments à cause de leur coût, plaçant le Canada à l’avant‑dernier rang des pays visés par l’enquête (voir la figure 10). Lors de sa comparution devant le Comité, Glenn Monteith, vice‑président de l’Innovation et de la viabilité des soins de santé chez Médicaments novateurs Canada, a aussi signalé qu’au Canada, les médicaments novateurs sont moins couverts par les régimes publics que dans les autres pays[101]. D’après une étude réalisée par Médicaments novateurs Canada, des 121 nouveaux médicaments homologués au Canada de 2010 à 2014, seulement 37 % étaient remboursés par des régimes publics en date du 31 décembre 2015, classant le Canada 18e sur 20 pays[102]. Figure 10. Pourcentage d’adultes qui n'achètent pas les médicaments prescrits ou qui sautent des doses en raison des coûts, par pays, 2016
Source : Tableaux de données de l’ICIS : Résultats du Canada : Enquête internationale 2016 du Fonds du Commonwealth sur les politiques de santé auprès des adultes dans 11 pays, présenté par Marc-André Gagnon, professeur agrégé, École d’administration et de politique publique, Université Carleton.
Des témoins ont expliqué que d’importants défis se posent pour la variété de régimes publics et privés d’assurance‑médicaments au Canada et qu’une réforme en profondeur s’impose. Plus précisément, les témoins ont parlé de la nécessité de combler les écarts dans la couverture des médicaments sur ordonnance; d’éliminer les variations entre les formulaires pharmaceutiques à l’échelle du pays; de limiter l’augmentation des coûts des produits pharmaceutiques sur ordonnance et de réduire le fardeau financier que font peser les régimes privés sur les employeurs et les employés. Les témoins ont également indiqué qu’une telle réforme doit s’attaquer au problème des prescriptions excessives des médecins et au manque de systèmes de données et d’information. Les sections ci-dessous donnent un aperçu de ces questions. A. Écart dans la couverture des médicaments délivrés sur ordonnanceSelon les témoins, de nombreux Canadiens n’ont aucune forme d’assurance-médicaments, et il s’agit là d’un des enjeux les plus importants en matière de couverture des médicaments sur ordonnance au Canada. Selon Mme Hoffman, en raison de l’amalgame des régimes privés et publics au Canada, « environ 10 % des Canadiens n’ont accès à aucune forme utilisable d’assurance-médicaments[103] ». Ces personnes doivent assumer entièrement le coût de leurs médicaments[104].
Le Comité a appris que les personnes qui gagnent un revenu relativement faible ou encore qui travaillent à temps partiel ou occupent un emploi précaire sont les moins susceptibles d’avoir accès à une assurance-médicaments par l’entremise de leur employeur. Victor Elkins, vice‑président régional (Colombie‑Britannique) du Syndicat canadien de la fonction publique (SCFP), a expliqué au Comité que seulement 32 % des personnes gagnant entre 10 000 $ et 20 000 $ reçoivent des prestations de maladie de leur employeur[105]. Par ailleurs, seulement 27 % des employés à temps partiel ont droit à de telles prestations de la part de leurs employeurs, comparativement à 73 % des employés à temps plein[106]. Dre Danielle Martin, vice‑présidente des Affaires médicales et solutions destinées au système de santé au Women’s College Hospital, a expliqué que l’écart dans la couverture des médicaments sur ordonnance ne se limite pas seulement aux personnes à faible revenu, mais touche aussi les travailleurs autonomes et les employés de petites entreprises qui n’offrent pas de prestations de santé[107].
Enfin, dans son mémoire, le Wellesley Institute signale des écarts entre les sexes, précisant que 61 % des employées avaient accès à une assurance-médicaments fournie par l’employeur, par rapport à 67 % des employés de sexe masculin[108], probablement parce que les femmes sont plus susceptibles d’occuper des postes à temps partiel que les hommes. En outre, il se peut que des femmes sans assurance soient couvertes par le régime de l’employeur de leur partenaire. Toutefois, ces femmes sont vulnérables s’il advient des changements dans leur état matrimonial ou dans l’emploi de leur partenaire[109]. Le Comité a également appris qu’« [u]ne autre tranche de 10 % des Canadiens pourrait être considérée comme sous-assurée. Les personnes dont il est question sont confrontées à des coûts de médicaments très élevés qui dépassent les limites de leur régime d’assurance-médicaments, ce qui les laisse aux prises avec d’importantes sommes à payer personnellement[110]. » Le Comité a entendu que les personnes atteintes de maladies ou de troubles chroniques sont plus susceptibles d’être sous‑assurées. Elles doivent souvent payer des primes plus élevées, elles dépassent fréquemment les seuils annuels ou mensuels et se voient parfois carrément refuser une couverture[111]. D’après les témoins, les Canadiens qui n’ont pas d’assurance‑médicaments ou dont l’assurance n’est pas suffisante font face à des coûts élevés et, pour cette raison, peuvent renoncer à prendre leurs médicaments, ce qui nuit à leur santé. Dans le cadre de son analyse, le DPB a déterminé qu’en 2008, environ 20 % des ménages au Canada avaient consacré plus de 1 % de leur revenu après impôt aux médicaments sur ordonnance, et que 3 % des ménages y avaient consacré plus de 5 % de leur revenu après impôt[112]. En Saskatchewan, au Manitoba, au Québec et dans les provinces de l’Atlantique, plus de 20 % des ménages avaient consacré 1 % de leur revenu après impôts aux médicaments délivrés sur ordonnance en 2008[113].
Shachi Kurl, directrice exécutive, Institut Angus Reid a précisé qu’en raison des coûts qu’ils doivent payer, 23 % des Canadiens ont indiqué, en 2015, qu’eux‑mêmes ou une personne de leur ménage ne prenaient pas leurs médicaments sur ordonnance[114]. Selon Dre Jan Hux, conseillère scientifique principale de l’Association canadienne du diabète, les personnes souffrant d’une maladie chronique sont plus susceptibles de payer des coûts de leurs poches. Une étude révèle que 23 % des gens atteints de ce genre de maladies ne prenaient pas leurs médicaments en raison des coûts, comparativement à 10 % pour la population générale[115]. Dre Jan Hux a expliqué que les diabétiques qui omettent de prendre leurs médicaments augmentent leurs risques d’avoir des complications à long terme, comme les risques de cécité, d’amputation et de maladies du cœur. La Coalition canadienne des organismes de bienfaisance en santé a également fait connaître au Comité l’expérience de patients dont l’état de santé s’est détérioré puisqu’ils n’avaient pas les moyens financiers nécessaires pour se procurer leurs médicaments :
Un patient atteint d’une maladie pulmonaire obstructive chronique visite un médecin à maintes reprises. En raison d’exacerbations sévères, le patient revient constamment à la clinique, et il se rend parfois à l’urgence. Le médecin craint que le traitement prescrit ne soit inefficace, jusqu’au jour où le patient lui avoue qu’il utilise son inhalateur une fois par jour seulement au lieu de deux, tel que prescrit. Pourquoi agit-il de la sorte? Parce qu’il n’a pas les moyens de renouveler son ordonnance. Il a donc décidé de réduire le nombre de doses quotidiennes pour faire durer le médicament un peu plus longtemps […] C’est le genre d’histoires que nous entendons tous les jours. Que pouvons-nous donc faire[116]? Des témoins ont expliqué au Comité que les coûts des médicaments prescrits à la charge des particuliers ont non seulement des conséquences sur la santé des Canadiens, mais ont aussi pour effet d’accroître considérablement les coûts pour le système de santé canadien. Selon la Dre Monika Dutt, présidente de Médecins canadiens pour le régime public, les personnes qui ne se procurent pas leurs médicaments car elles n’en ont pas les moyens coûtent aux systèmes de soins de santé canadiens entre 7 et 9 milliards de dollars par année[117]. Dre Dutt a présenté les résultats d’une étude réalisée aux États‑Unis et qui montrait une réduction de 11 % des problèmes vasculaires chez les personnes à qui l’on avait fourni sans frais des médicaments visant à prévenir les complications cardiaques. Cela représentait une réduction moyenne des frais de santé de 5 700 $US par patient[118]. Elle a précisé que les participants du groupe témoin avaient une forme d’assurance-médicaments, mais qu’ils devaient payer une contribution de 10 $, ce qui prouve que le fait d’avoir à payer de sa poche même un petit montant empêche certaines personnes de prendre leurs médicaments. Elle a ajouté que les résultats ont été semblables lorsque l’étude a été reproduite en Ontario.
Le Comité a entendu que les gouvernements provinciaux et territoriaux ont tenté, au cours des dernières années, de combler les écarts en matière de couverture des médicaments délivrés sur ordonnance en offrant des régimes de couverture des médicaments onéreux aux personnes dont les dépenses en médicaments sont élevées en proportion de leur revenu[119]. Or, les personnes doivent quand même parfois payer jusqu’à 1 000 $ de leur poche avant d’être couvertes, car ces régimes exigent que les participants assument l’équivalent de 1,25 à 12 % de leur revenu en dépenses de médicaments. Ces gens n’ont donc, dans les faits, aucune forme d’assurance-médicaments permanente[120]. Pour ces raisons, tous les intervenants ayant comparu devant le Comité, dont les groupes de patients, les fournisseurs de soins de santé, les représentants du secteur de l’assurance privée, les fabricants de médicaments novateurs, les syndicats, les employeurs et les universitaires, s’entendaient pour dire qu’il faut combler l’écart en matière de couverture des médicaments sur ordonnance pour corriger les inégalités entre les Canadiens. Bien que les témoins ne s’entendaient pas sur la façon de combler l’écart (expansion des régimes actuels ou création d’un régime ciblé), la vaste majorité d’entre eux étaient d’avis que la solution devait être la mise en place d’un régime universel d’assurance‑médicaments. Ces différentes options sont analysées plus loin dans le présent rapport. B. Variation dans les formulaires pharmaceutiques des différents régimes de couverture des médicaments délivrés sur ordonnanceEn plus de celles occasionnées par les écarts dans la couverture des médicaments sur ordonnance, le Comité a entendu que les Canadiens faisaient aussi face à des inégalités dues aux différences dans les formulaires pharmaceutiques des divers régimes d’assurance-médicaments. Les témoins ont indiqué que les formulaires pharmaceutiques des régimes provinciaux et territoriaux ont quelques points communs, mais qu’il y a d’importantes différences en ce qui concerne l’inscription des médicaments spécialisés coûteux, tels que les produits biologiques ainsi que les médicaments contre le cancer et pour traiter les maladies rares[121]. Par exemple, selon Natasha Mistry, directrice de l’Association canadienne des individus retraités, la Société gastro‑intestinale a produit un rapport indiquant que l’accès aux traitements biologiques pour les personnes atteintes d’une maladie intestinale inflammatoire variait d’une province à l’autre en raison des différents critères établis dans les formulaires pharmaceutiques pour ces médicaments[122]. Le Comité a également entendu qu’il est difficile d’harmoniser les formulaires pharmaceutiques des régimes d’assurance‑médicaments fédéraux avec ceux des provinces et des territoires, en raison des variations dans les décisions relatives à l’inscription des médicaments[123]. Dans un document d’information présenté au Comité, l’Assemblée des Premières Nations signale que les différences dans les décisions relatives à l’inscription des médicaments et les critères d’accès entre les programmes fédéraux, provinciaux et territoriaux créent des inégalités et des obstacles pour les membres des Premières Nations qui ont recours aux SSNA[124]. L’Assemblée explique, par exemple, que le formulaire pharmaceutique du Manitoba couvre l’Apretitant, un médicament pris avant la chimiothérapie afin de prévenir les nausées et les vomissements. Or, l’Apretitant fait partie des médicaments d’exception du formulaire des SSNA. Il faut donc obtenir une autorisation spéciale, ce qui retarde l’accès aux soins pour les clients des Premières Nations[125]. L’Association médicale canadienne a soulevé un autre problème : les variations entre les formulaires pharmaceutiques pour les médicaments reçus dans un hôpital ou hors milieu hospitalier au sein des provinces et des territoires, plus particulièrement dans le cas de nouveaux médicaments contre le cancer, qui sont souvent prescrits et pris à l’hôpital, mais qui peuvent maintenant être fournis et reçus ailleurs qu’à l’hôpital[126]. Le Comité a entendu que ces médicaments sont couverts en entier si le patient les prend à l’hôpital, mais qu’ils ne sont pas nécessairement couverts par les régimes d’assurance‑médicaments de leur province une fois que le patient quitte l’hôpital. Brian O’Rourke, président‑directeur général de l’ACMTS, a expliqué que pour pallier le problème, l’Agence mène des négociations avec les provinces et les territoires afin d’élargir son mandat et ainsi évaluer les médicaments reçus dans les hôpitaux et ailleurs de manière à uniformiser les formulaires tant pour le secteur hospitalier que pour les régimes d’assurance publics[127]. Il a ajouté que l’Agence aura besoin de ressources supplémentaires pour élargir son mandat en conséquence. Enfin, les témoins ont indiqué qu’il y a des variations importantes entre les formulaires des régimes publics et privés. Étant donné que les formulaires des régimes privés sont souvent ouverts et comportent donc peu de restrictions quant au nombre et aux types de médicaments prescrits, les patients ont un meilleur accès aux médicaments, et ce dans un délai plus opportun, dans le cadre de ces régimes que dans le cadre des régimes privés. Par exemple, M. Monteith a mentionné une étude indiquant que des 464 nouveaux médicaments approuvés par Santé Canada de 2004 à 2013, 89 % étaient couverts par au moins un régime privé d’assurance‑médicaments, mais seulement 50 % étaient couverts par au moins un régime public en date du 31 janvier 2015[128]. En ce qui concerne les délais, Frank Swedlove, président et chef de la direction de l’Association canadienne des compagnies d’assurance de personnes, a indiqué que le processus d’inscription d’un médicament sur un formulaire prenait en moyenne 312 jours dans le cas des régimes publics et seulement 143 dans le cas des régimes privés[129], selon une étude effectuée en 2012 par le Canadian Health Policy Institute, un groupe de réflexion privé[130]. Les témoins ont donc recommandé une plus grande harmonisation des formulaires pharmaceutiques des régimes d’assurance‑médicaments au Canada, proposant, pour y parvenir, la création d’un formulaire national commun. Dans son témoignage, M. Swedlove a précisé que l’industrie de l’assurance-médicaments privée appuie la création d’un formulaire national minimum, qui garantirait une couverture de base à tous les Canadiens[131]. Il a ajouté que les régimes publics et privés doivent adopter une approche commune afin d’assurer le remboursement des médicaments pour les maladies rares, dont les coûts sont très élevés malgré le faible nombre de personnes atteintes. Les groupes de patients étaient également favorables à la création d’un formulaire national commun. Ils ont toutefois insisté sur le fait qu’un tel formulaire ne doit pas être trop restrictif et doit permettre aux patients de faire des choix, car les gens ne réagissent pas tous de la même façon aux médicaments, surtout dans le cas des nouveaux médicaments biologiques coûteux[132]. Jim Keon, président de l’Association canadienne du médicament générique, a déclaré que les fabricants sont également en faveur d’une meilleure harmonisation des formulaires des régimes publics et privés, car cela éliminerait les dédoublements associés aux différents processus d’inscription en place dans chaque province et territoire, qui ont pour effet d’accroître les frais administratifs, tant pour les fabricants que pour les régimes d’assurance-médicaments[133]. Enfin, Brian O’Rourke a mentionné que son organisme serait bien placé pour contribuer à l’élaboration d’un formulaire national[134].
C. Gestion des coûts croissants des médicaments délivrés sur ordonnanceLe Comité a appris que les administrateurs des régimes publics et privés d’assurance-médicaments au pays ont de la difficulté à gérer les coûts grandissants des médicaments sur ordonnance. Bien que le Canada ait mis en place des mécanismes, comme l’ACMTS, le CEPMB et l’APP, le Comité a entendu que les Canadiens payent davantage et plus cher les médicaments sur ordonnance que les habitants de la plupart des autres pays de l’OCDE. Comme on l’indique dans les pages précédentes du rapport, en 2015 et en 2016, le Canada arrivait aux deuxième et quatrième rangs dans le monde en ce qui concerne les dépenses en produits pharmaceutiques et en médicaments brevetés. Les témoins ont proposé des moyens d’améliorer les approches utilisées actuellement au Canada pour gérer les coûts des médicaments sur ordonnance et ainsi réaliser des économies plus grandes et améliorer la qualité des soins. Les régimes d’assurance‑médicaments au Canada seraient alors en mesure de réagir plus efficacement à l’augmentation des coûts des médicaments spécialisés, tels que les médicaments biologiques, les médicaments contre le cancer et ceux pour traiter les maladies rares. 1. Alliance pancanadienne pharmaceutiqueLe Comité a entendu que l’Alliance pancanadienne pharmaceutique (APP) avait permis de réaliser des économies considérables en négociant des prix avec les fabricants de médicaments brevetés et génériques. Selon W. Neil Palmer, président et consultant principal de PDCI Market Access, l’APP a négocié des réductions de prix pour plus de 100 produits brevetés au nom des administrateurs des régimes publics d’assurance-médicaments, ce qui a mené à des économies d’un demi‑milliard de dollars par année[135]. Le Comité a également appris que l’APP avait mis en place un cadre de tarification par niveau et que le prix de 18 des médicaments d’ordonnance génériques qui se vendent le plus avait été réduit à 18 % du prix des médicaments brevetés équivalents, ce qui représente des économies de 1,6 milliard de dollars sur la durée de l’entente avec l’Association canadienne des médicaments génériques[136]. Le Comité a également appris que les réductions de prix négociées par l’APP dans le cas des médicaments génériques profitent à la fois aux régimes publics et privés d’assurance-médicaments au Canada.
Malgré les réussites de l’APP, Doug Coyle, professeur et directeur par intérim de l’École d’épidémiologie, de santé publique et de médecine préventive de l’Université d’Ottawa, a expliqué au Comité que l’Alliance pourrait négocier des réductions de prix encore plus importantes si elle avait en place un cadre transparent de négociation des prix, assorti de critères bien précis permettant de déterminer si le prix d’un médicament fixé par les fabricants est représentatif des avantages pour la santé qui y sont associés[137]. Selon lui, l’APP semble accepter les réductions offertes par les fabricants au lieu de négocier des réductions plus importantes en se fondant sur des données scientifiques illustrant les bienfaits des médicaments. En outre, les négociations dirigées par l’APP manquent de transparence et ne sont soumises à aucune surveillance publique. Par conséquent, le public ne peut pas déterminer si l’APP obtient réellement un bon rapport qualité‑prix. M. Coyle a donné l’exemple des négociations menées par l’APP pour Soliris, un médicament qui coûte 500 000 $ par patient par année. Bien que l’APP ait réussi à obtenir une réduction du prix, les résultats d’une analyse indépendante indiquaient que cela vaudrait la peine de financer ce médicament seulement si on en réduisait le prix de 98,5 %[138]. Les témoins ont exprimé des vues différentes sur les avantages et inconvénients du processus confidentiel de négociation des prix des médicaments de l’APP, mais ils s’entendaient toutefois pour dire qu’il faut « un ensemble de principes qui garantiront que nous prenons les meilleures décisions possible au sujet des médicaments qui sont inscrits sur les listes de médicaments faisant l’objet d’un financement public et de ceux qui ne s’y trouvent pas. Ces principes doivent être transparents. Ils doivent être approuvés par les décideurs et, surtout, par le public et les patients, afin que nous ne désavantagions pas des personnes souffrant de maladies rares ou des personnes qui sont atteintes de certaines conditions plutôt que d’autres[139]. »
Plus important encore, le Comité a appris que le Canada pourrait bénéficier de réductions encore plus grandes si l’APP négociait les prix des médicaments au nom de l’ensemble du marché canadien, plutôt que seulement pour les régimes publics d’assurance‑médicaments. Le principal défaut de l’APP est le suivant : les économies qu’elle obtient profitent seulement aux participants à des régimes publics d’assurance‑médicaments, et non pas aux personnes non assurées ou couvertes par des régimes privés[140]. De plus, puisque les régimes publics comptent seulement pour 40 % du marché canadien des médicaments, l’APP n’a pas autant de pouvoir de négociation que si elle représentait l’ensemble du marché : Si les gestionnaires du régime d’assurance-médicaments discutent avec les fabricants et disent : « C’est notre prix, sans quoi vous ne serez pas subventionnés pour les Canadiens à l’échelle du pays », vous avez une solide position de négociation. Je pense que vous pouvez avoir des règles sur la façon dont les négociations sont menées pour les rendre acceptables. Cependant, si vous avez de telles règles, vous devez veiller à ce que les Canadiens en tirent parti[141]. Steven Morgan, professeur de l’École de santé publique et de santé des populations de l’Université de la Colombie‑Britannique, a expliqué que, selon des estimations prudentes, le Canada pourrait économiser plus de 7 milliards de dollars par année s’il consolidait son pouvoir d’achat en mettant en place un régime universel d’assurance‑médicaments à payeur unique[142]. Par ailleurs, Frank Swedlove a expliqué que l’APP pourrait également élargir son pouvoir d’achat en permettant aux compagnies d’assurance privées de se joindre à elle pour que les régimes privés bénéficient aussi des bas prix négociés[143]. D’autres témoins estimaient toutefois que les régimes privés ne devraient pas faire partie de l’Alliance puisque leur but est de faire des profits et non d’agir dans l’intérêt du système de santé dans son ensemble[144]. D’ailleurs, les régimes privés peuvent obtenir des réductions de prix en menant des négociations avec les fabricants[145]. 2. Pratiques du marché dans le secteur pharmaceutiqueLe Comité a également entendu qu’il faudrait enquêter sur les pratiques du secteur pharmaceutique, qui pourraient également contribuer aux prix élevés des médicaments au Canada. Plus particulièrement, des témoins ont expliqué que le Bureau de la concurrence devrait examiner les fusions et acquisitions au sein de l’industrie pharmaceutique et déterminer leur impact sur le marché et le prix des médicaments[146]. Dans son rapport, le DPB explique plus en détail comment les compagnies pharmaceutiques de médicaments génériques se livrent concurrence en offrant des rabais confidentiels aux pharmacies en échange du stockage de leurs produits, ce qui permet aux pharmacies de réaliser un profit puisqu’elles sont remboursées à un prix plus élevé par les régimes d’assurance-médicaments[147]. Bien que ces pratiques aient été limitées au cours des dernières années, Amir Attaran, professeur de la Faculté de droit à l’Université d’Ottawa, a expliqué que la stratégie de tarification par niveau qui s’applique aux médicaments génériques de l’APP contribue à faire perdurer le problème, car elle établit un pourcentage maximal pour le remboursement des médicaments génériques au lieu d’obliger les fabricants à se livrer concurrence et à offrir des prix plus bas[148]. Grâce à cette marge de profit, les fabricants peuvent offrir des rabais aux pharmacies, mais les coûts sont transférés aux consommateurs et aux régimes d’assurance‑médicaments.
Au cours de ses délibérations, le Comité a également appris de quelle manière l’accès aux médicaments en vente libre, que l’on peut se procurer sans ordonnance, peut améliorer l’accès général des Canadiens à des médicaments abordables tout en réduisant les coûts globaux des soins de santé[149]. Afin d’illustrer le besoin de solutions souples adaptées de manière à répondre à différents besoins, Produits de santé consommateurs Canada (PSCC), organisme qui représente les fabricants de médicaments en vente libre et de produits de santé naturels, a décrit le rôle important que jouent ces médicaments dans le soin personnel, un volet du système de santé qui prend de plus en plus d’ampleur. Cette question touche de deux manières à l’amélioration de l’accès à des médicaments abordables. Premièrement, les médicaments en vente libre sont généralement bien moins coûteux que les médicaments sur ordonnance, ce qui en fait une solution abordable pour les Canadiens sans assurance-médicaments ou dont l’assurance-médicaments est lacunaire. Deuxièmement, advenant la mise sur pied d’un régime universel d’assurance-médicaments, l’offre de produits de soin personnel pourrait réduire la demande pour les médicaments sur ordonnance, ce qui réduirait les coûts du régime universel. Selon PSCC, il est possible d’améliorer l’accès aux médicaments en vente libre et de concrétiser les réductions de coûts connexes en facilitant la transition de produits pharmaceutiques du statut de médicament sur ordonnance à celui de médicament en vente libre, lorsqu’il est sécuritaire de procéder à ce changement[150]. Bien que Santé Canada est responsable d’approuver le changement de statut d’un médicament (de médicament sur ordonnance à médicament en vente libre) conformément à la Loi sur les aliments et drogues, les fabricants de médicaments en vente libre doivent, au Canada, se plier à un processus d’approbation supplémentaire à l’échelon provincial de manière à déterminer les conditions de vente dans les pharmacies ou dans d’autres magasins, un processus qui peut prendre jusqu’à deux ans. L’organisme recommande donc que le gouvernement fédéral fasse preuve de leadership et entame un dialogue avec les provinces et territoires afin d’intégrer les deux processus[151]. 3. Conseil d’examen du prix des médicaments brevetésTanya Potashnik a expliqué au Comité que le Conseil est un organisme de protection des consommateurs ayant pour mandat de veiller à ce que les prix des médicaments brevetés vendus au Canada ne soient pas excessifs[152]. Elle a toutefois indiqué que l’approche du Conseil en matière de réglementation des prix n’est plus adaptée au marché actuel des produits pharmaceutiques, qui connaît une augmentation des médicaments spécialisés onéreux, notamment des médicaments biologiques ou servant au traitement des maladies rares et des cancers. Ces médicaments arrivent souvent sur le marché mondial pour répondre à des besoins qu’aucune autre solution thérapeutique n’avait pu combler jusqu’alors, et ils atteignent des prix record variant entre 500 000 et 700 000 $ par année et par patient. Mme Potashnik a ajouté que même lorsque le Conseil fait une comparaison des prix à l’échelle internationale pour savoir si ceux pratiqués au Canada sont excessifs, la méthode utilisée n’est plus valide, car certains pays obtiennent des rabais cachés sur ces médicaments, de sorte qu’il n’y a pas moyen de connaître les prix réels. C’est pourquoi le CEPMB a entrepris des consultations en vue du renouvellement de son mandat législatif afin de tenir compte de ces impératifs. Les témoins qui ont comparu devant le Comité s’entendaient pour dire que le mandat du CEPMB doit être réformé et que le Conseil doit renouveler son approche en ce qui concerne le plafonnement du prix des médicaments. Pour l’Association canadienne des compagnies d’assurances de personnes, le Conseil devrait avoir pour nouveau mandat d’obtenir les plus bas prix possible et pas seulement de s’assurer que les prix ne sont pas « excessifs[153] ». Ake Blomqvist, chercheur sur les politiques de santé à l’Institut C.D. Howe, a recommandé quant à lui que le CEPMB fixe le prix des médicaments en fonction de leur valeur thérapeutique, c’est‑à‑dire de leurs effets bénéfiques prouvés sur la santé en termes de qualité de vie et de nombre d’années de vie gagnées[154]. Le Comité a appris que cette approche pourrait être néanmoins discriminatoire à l’égard des personnes âgées puisqu’elle se concentrerait sur l’augmentation de la longévité[155]. Une autre approche consisterait à établir les prix en fonction des produits de référence, comme on le fait pour le régime d’assurance‑médicaments de la Colombie‑Britannique. Selon cette approche, seuls sont remboursés les médicaments les moins chers dans la catégorie de médicaments ayant les mêmes effets thérapeutiques. D’après Thomas Perry, président du Groupe de travail sur l’éducation de la Therapeutics Initiative à l’Université de la Colombie‑Britannique, une étude de 1997 sur l’établissement des prix en fonction des produits de référence pour les médicaments inhibiteurs de l’enzyme de conversion a permis de réduire les coûts de 19 % sans aucun danger pour la santé[156]. 4. Remplacement par des médicaments génériquesLe Comité a appris que l’une des raisons expliquant le niveau des dépenses pharmaceutiques au Canada est que nous n’avons pas suffisamment recours aux médicaments génériques. Jim Keon a expliqué que les génériques jouent un rôle essentiel dans la réduction des coûts des médicaments en offrant une solution de rechange équivalente, sûre et moins chère aux médicaments brevetés[157]. Il a expliqué que le rapport Compas Rx de 2015 du CEPMB révèle que le recours aux médicaments génériques a permis de faire économiser aux gouvernements, aux employeurs et aux patients canadiens près de 15 milliards de dollars en 2014. L’étude dit également que toute augmentation de 1 % de la consommation de médicaments génériques se traduit par des économies supplémentaires de 434 millions de dollars[158]. M. Keon a pourtant fait remarquer qu’on ne prescrit des médicaments génériques que dans 69 % des cas, comparativement à 89 % aux États‑Unis. Selon M. Keon, cela tient en partie au fait qu’au Canada, les régimes publics demandent qu’on utilise les génériques lorsqu’ils sont disponibles, mais pas les régimes privés[159]. Dans son rapport, le DPB estime qu’environ 20 % des régimes privés n’exigent pas la substitution des médicaments de marque qui figurent sur leurs listes par des médicaments génériques[160]. Le DPB conclut en outre que, si les régimes privés en venaient à adopter un taux de substitution par des génériques équivalent à celui des régimes publics, les dépenses totales en médicaments sur ordonnance au Canada diminueraient de 532,8 millions de dollars[161]. Par ailleurs, le DPB explique que certains fabricants de médicaments de marque délivrés sur ordonnance offrent des cartes de contribution aux patients, lesquelles couvrent la différence de prix entre un médicament de marque et un générique lorsque les régimes d’assurance-médicaments de ces patients ne remboursent que l’équivalent du coût du médicament générique[162]. M. Keon a expliqué que certains patients et fournisseurs résistent à adopter des produits biologiques ultérieurs, qui sont des médicaments biologiques génériques, craignant qu’ils ne soient pas équivalents aux originaux. Il a ajouté que cette peur a peut‑être aussi été « fomentée par certaines des entreprises de produits d’origine qui vendent ces produits depuis plus de 20 ans[163] ». 5. Agence canadienne des médicaments et des technologies de la santéDes témoins ont expliqué au Comité que les évaluations des technologies de la santé (ETS) sont essentielles pour gérer les coûts des régimes d’assurance‑médicaments tout en garantissant la qualité des soins. Thomas Perry a indiqué que les ETS servent à examiner les données probantes sur l’efficacité comparative de certains médicaments ou traitements pour déterminer quels produits pharmaceutiques inscrire sur les formulaires des régimes d’assurance‑médicaments. Ces ETS permettent aux régimes de réaliser des économies en s’assurant qu’ils ne couvrent que les médicaments qui offrent le meilleur rapport coût‑efficacité et améliorent la qualité et la sécurité des soins. M. Perry a donné au Comité un exemple de la façon dont les ETS agissent concrètement pour faire économiser de l’argent et améliorer les soins aux patients. En 1999, la Therapeutics Initiative a examiné les nouveaux anti‑inflammatoires non stéroïdiens (AINS) lancés sur le marché, comme le Celebrex et le Vioxx. Elle a constaté que ces médicaments n’étaient pas plus sûrs ou, dans certains cas, qu’ils étaient même plus dangereux que les AINS existants. Les administrateurs du régime d’assurance‑médicaments de la Colombie-Britannique n’étaient donc pas d’accord pour rembourser ces nouveaux médicaments, de sorte que leur consommation globale a diminué par rapport à d’autres provinces qui offraient une couverture pour ces médicaments. Conséquemment, la Colombie-Britannique a dénombré moins de patients ayant eu des effets secondaires causés par ces médicaments, comme des hospitalisations pour des saignements gastro‑intestinaux. Bien que certains témoins aient fait remarquer que l’ACMTS ait mené rondement ses recherches sur le rapport coût‑efficacité des produits pharmaceutiques classiques et ait réussi à formuler des recommandations concernant les formulaires pharmaceutiques pour les régimes d’assurance-médicaments fédéral, provinciaux et territoriaux, le Comité a appris que l’Agence n’a pas la capacité suffisante pour répondre aux demandes présentes et futures. Brian O’Rourke a expliqué que l’Agence n’est pas en mesure de traiter les demandes actuelles des régimes publics de procéder à des analyses thérapeutiques complexes et approfondies des médicaments récents coûteux et de ceux susceptibles de créer une dépendance[164]. Il a ajouté que les organismes de lutte contre le cancer demandent aussi des examens concernant les médicaments anticancéreux, mais que l’Agence ne dispose pas des ressources suffisantes pour les réaliser. D’autres témoins ont dit que l’ACMTS devrait élaborer de nouvelles approches concernant les ETS et les recommandations relatives au référencement des médicaments afin de régler les problèmes que posent les nouveaux médicaments spécialisés onéreux ou les médicaments destinés au traitement des maladies rares. Matthew Herder, professeur agrégé aux Facultés de médecine et de droit de l’Institut du droit de la santé de l’Université Dalhousie, a expliqué que les médicaments spécialisés et ceux utilisés pour traiter les maladies rares sont uniques en ce sens qu’ils sont développés au moyen de la génomique, afin de fournir des traitements ciblés aux segments de la population qui en sont atteints, en fonction du profil génétique particulier des maladies ou des personnes[165]. Toutefois, les nouveaux médicaments mis au point dans le cadre de cette démarche ciblée ne sont utilisés que pour de petits groupes de patients. Qui plus est, les données à l’appui de leur utilisation sont limitées, car il n’y a pas d’essais cliniques à grande échelle effectués au sein de la population générale pour évaluer leur innocuité et leur efficacité, comme on le fait pour les médicaments classiques. Comme les médicaments spécialisés et ceux destinés au traitement des maladies rares ne sont utilisés que par de très petits groupes de population, les prix pratiqués par leurs fabricants sont relativement élevés, allant de 200 000 à 300 000 $ par année et par patient[166]. Il est difficile pour des organismes comme l’ACMTS de faire des évaluations et des recommandations concernant leur coût‑efficacité par rapport à d’autres médicaments ou traitements, parce que, bien souvent, il n’y a pas assez de données probantes favorisant leur utilisation et aucun autre traitement disponible, d’où les pressions supplémentaires exercées pour la prise en charge de ces médicaments. Selon le professeur Herder, on pourrait remédier à cette situation en renforçant la capacité de l’ACMTS à appuyer les gouvernements fédéral, provinciaux et territoriaux dans la négociation d’« ententes de partage des risques axées sur le rendement » ou d’« ententes de gestion de lancement » avec les compagnies pharmaceutiques[167]. Selon ces ententes, la décision de rembourser un médicament reposera sur l’acceptation de recueillir et d’analyser des données supplémentaires sur les bienfaits du médicament en question, et d’augmenter ou de baisser son prix en fonction des résultats observés. Christopher McCabe a ajouté que ces ententes de remboursement pourraient aussi viser les réseaux de santé spécialisés de partout au pays s’occupant de patients traités avec ces médicaments[168]. Enfin, le Comité a appris que l’ACMTS est mal intégrée dans les processus d’évaluation de l’innocuité et de remboursement des médicaments. Même si l’ACMTS fait des recommandations relativement au formulaire pharmaceutique, des témoins ont dit que l’Agence n’est pas assez sévère, puisque ce sont les gouvernements fédéral, provinciaux et territoriaux qui décident s’ils suivront ses indications, de sorte que l’inscription des médicaments sur le formulaire varie d’une province ou d’un territoire à l’autre[169]. Par ailleurs, même si l’ACMTS aide l’Alliance pancanadienne pharmaceutique à négocier les prix des médicaments, faire des recommandations sur les prix ne fait pas partie de son mandat. De plus, lorsqu’elle entreprend ses examens, elle ne dispose souvent pas des informations exactes sur la tarification appliquée dans les provinces[170]. Des témoins ont expliqué qu’il fallait aussi un meilleur échange d’informations entre l’ACMTS et Santé Canada pour que les évaluations thérapeutiques de l’ACMTS intègrent les données sur les effets indésirables des médicaments après leur mise en marché[171]. 6. Institut canadien d’information sur la santéPour Brent Diverty, vice‑président du secteur des programmes à l’ICIS, un des éléments essentiels de la gestion des dépenses des médicaments délivrés sur ordonnance est de disposer de systèmes d’information et de données fiables. Cela permet de suivre les taux d’utilisation des médicaments pour comprendre les facteurs de coût et prévoir les tendances futures, et aussi d’examiner les questions de sécurité sanitaire, notamment celles concernant la consommation inappropriée de médicaments, l’abus de médicaments délivrés sur ordonnance et l’utilisation simultanée de médicaments multiples par un même patient[172]. M. Diverty a expliqué qu’il n’y a pas de données complètes sur les médicaments pris par tous les Canadiens, y compris ceux ayant une assurance privée et ceux sans aucune assurance-médicaments. L’Institut n’a pas non plus de données complètes sur les médicaments pour chaque province et territoire, puisqu’il ne dispose d’ensembles complets de données que pour la Colombie-Britannique, la Saskatchewan et le Manitoba. M. Diverty a ajouté qu’il faudrait plus de collaboration entre les gouvernements, les intervenants des systèmes de santé et le secteur privé pour accélérer la création d’un ensemble complet de données. Selon Robyn Tamblyn, professeure au Département de médecine et au Département d’épidémiologie, de biostatistique et de santé au travail de l’Université McGill, on pourrait régler ces problèmes en créant un système national électronique de signalement en temps réel des effets indésirables des médicaments, qui pourrait intégrer les fonds de données de l’ICIS à la plateforme nationale de surveillance électronique des ordonnances développée actuellement par l’Inforoute Santé du Canada inc. dans le cadre des systèmes de dossiers de santé électronique[173].
D. Le fardeau croissant des régimes privés d’assurance‑médicaments sur les employeurs et les employésDes témoins ont expliqué au Comité que l’augmentation des coûts des médicaments délivrés sur ordonnance alourdit le fardeau qui pèse sur les employeurs offrant des régimes privés d’assurance-médicaments à leurs employés dans le cadre de la rémunération globale. Certains témoins ont dit que les régimes privés refilent les coûts associés aux médicaments prescrits aux employeurs et aux employés en augmentant les primes, les franchises et les quotes‑parts à payer, plutôt qu’en améliorant la gestion de ces régimes[174]. Par exemple, des témoins ont parlé d’une étude d’Express Scripts Canada selon laquelle les régimes d’assurance privés ont remboursé l’équivalent de 5,1 milliards de dollars pour des médicaments n’ayant aucun bienfait thérapeutique[175]. Comme les employeurs ne sont pas dans la meilleure position pour réduire ces coûts, selon ce qu’a appris le Comité, ils commencent à diminuer la couverture qu’ils offrent à leurs employés pour les médicaments en proposant des régimes flexibles dans lesquels les employés doivent déterminer la couverture dont ils ont besoin, ou des régimes assujettis à un maximum, annuel ou à vie, ou enfin en décidant de ne plus offrir d’assurance-médicaments aux retraités[176]. Selon Anita Huberman, directrice générale, Chambre de commerce de Surrey, « Les entreprises sont très fortement sollicitées. Pour celles qui offrent l’assurance-médicaments, les coûts sont élevés et incontrôlables. C’est ce qui empêche beaucoup d’entreprises d’offrir une couverture[177]. »
E. Prescriptions inappropriéesEnfin, le Comité a entendu des témoins dire que les mauvaises pratiques de prescription représentent un grave problème dans le système de soins de santé. Dans sa présentation, Anne Holbrook, professeure et directrice à la Division de pharmacologie et de thérapeutique clinique de l’Université McMaster, a expliqué qu’il est difficile et complexe d’avoir d’excellentes pratiques de prescription de médicaments, avec plus de 13 000 médicaments disponibles sur le marché canadien et un nombre croissant de personnes âgées souffrant de multiples maladies chroniques et devant prendre 10 médicaments différents ou plus simultanément[178]. Mme Holbrook a expliqué que les médecins n’ont pas les connaissances et les compétences nécessaires pour faire face à cette situation de plus en plus compliquée, puisqu’on ne consacre que 9 à 50 heures à la pharmacologie clinique dans les facultés de médecine[179]. À cause de ce manque de formation, les médecins sont perméables à l’influence exercée par les compagnies pharmaceutiques, qui peuvent agir sur leurs façons de prescrire et encourager la prescription excessive de médicaments, que ce soit lors de rencontres individuelles avec les médecins, par la fourniture d’échantillons ou encore le parrainage d’activités d’apprentissage et de formation. Le Comité a appris qu’à cause de ces mauvaises pratiques de prescription, 300 000 Canadiens souffrent chaque année de problèmes de santé graves, incapacitants ou mortels, et 20 % des cas de fautes professionnelles médicales sont liés à la prescription de médicaments[180].
Même s’il est nécessaire d’améliorer la formation et l’éducation sur ces questions, Dre Martin et Mme Holbrook ont expliqué au Comité que la création d’un formulaire pharmaceutique national unique et fondé sur des données probantes, libre de toute ingérence politique ou de toute influence de l’industrie, est essentielle. Dre Cindy Forbes, ancienne présidente de l’Association médicale canadienne, a expliqué également qu’il faudrait que ceux qui délivrent des ordonnances aient accès à de l’information en temps réel sur les médicaments que prennent leurs patients pour faire des prescriptions appropriées[181]. Elle a ajouté que le gouvernement fédéral pourrait appuyer le développement, par Inforoute Santé du Canada inc., d’un système de prescription en ligne. L’Association des pharmaciens du Canada a aussi expliqué que l’élargissement des services qu’offrent les pharmacies, comme l’examen des médicaments prescrits, permet également de s’assurer que les médicaments sont prescrits et pris correctement[182]. LEÇONS À TIRER DE l’EXPÉRIENCE D’AUTRES PAYSDans le cadre de son étude, le Comité a aussi examiné les régimes nationaux d’assurance-médicaments qu’offrent d’autres pays, afin de voir si certaines approches pourraient s’appliquer dans le contexte canadien. Il s’est donc penché sur les régimes mis en place en Australie, en Nouvelle-Zélande, en Suède et aux Pays‑Bas, car ce sont, de l’avis des témoins, des modèles d’assurance‑médicaments universelle et de gestion des coûts[183]. La section suivante donne un aperçu de ces régimes et des pratiques exemplaires dont pourrait s’inspirer le Canada. A. Le Régime de prestations pharmaceutiques de l’AustralieSelon David Henry, professeur à la Dalla Lana School of Public Health de l’Université de Toronto, le Régime de prestations pharmaceutiques de l’Australie offre une assurance‑médicaments universelle moyennant le paiement de quotes‑parts raisonnables par la population[184]. M. Henry a expliqué que le régime australien est codifié à l’article 85 de la National Health Act, et prévoit que l’Administration des produits thérapeutiques évalue l’efficacité, la qualité et l’innocuité des médicaments. Le comité directeur du régime d’assurance‑médicaments recommande ensuite au ministre fédéral de la santé – en se fondant sur des données probantes – quels médicaments doivent figurer sur le formulaire pharmaceutique national, et il le conseille également sur le prix auquel le médicament offrirait un bon rapport qualité‑prix. L’autorité responsable de l’établissement des prix négocie le prix des médicaments en fonction des recommandations du Comité directeur. À l’issue des négociations, le Ministre fait inscrire le médicament sur le formulaire national. Un service national de prescription informe alors les omnipraticiens sur l’usage du médicament en question. Dans son évaluation du régime de prestations pharmaceutiques de l’Australie, M. Henry a expliqué que ce pays est capable d’offrir une assurance‑médicaments universelle à un coût moindre que le Canada, puisqu’en 2011, il a dépensé 588 $ par habitant, comparativement à 771 $ pour le Canada, ce qui représente une différence de près de 200 $ par personne[185]. M. Henry a ajouté qu’en plus d’offrir une couverture complète à moindre coût, en se dotant d’un système unique, l’Australie a pu acheter en gros et à bon prix des médicaments coûteux pour traiter l’hépatite C, et elle s’est assurée que toute la population puisse en bénéficier, de sorte que la maladie a été complètement éradiquée. Selon Katherine Boothe, l’autre avantage du modèle australien est qu’il intègre à la fois les recommandations du comité directeur du régime d’assurance-médicaments concernant les médicaments à inscrire sur le formulaire national et leur prix[186]. M. Henry a dit qu’un inconvénient de ce système est que la décision finale relative à l’inscription des médicaments sur le formulaire pharmaceutique revient au ministre de la Santé et doit être approuvée par le conseil des ministres, ce qui signifie que des considérations d’ordre politique et idéologique peuvent influencer cette décision[187]. B. La Pharmaceutical Management Agency de la Nouvelle‑ZélandeEn Nouvelle‑Zélande, la couverture des médicaments délivrés sur ordonnance est assurée dans le cadre du régime universel national de soins de santé, qui est financé à même les recettes fiscales. La Pharmaceutical Management Agency (PHARMAC) est l’organisme gouvernemental responsable de déterminer quels médicaments doivent figurer sur le formulaire pharmaceutique, qui comprend les médicaments délivrés sur ordonnance en milieu hospitalier et à l’extérieur, ainsi que les instruments médicaux[188]. Les décisions concernant l’inscription des médicaments sur le formulaire reposent sur les recommandations du comité consultatif de pharmacologie et de thérapeutique, qui évalue les médicaments du point de vue des technologies de la santé. PHARMAC négocie aussi avec les fournisseurs les prix et les contrats d’approvisionnement pour les médicaments inscrits sur le formulaire, en s’appuyant sur un budget prédéterminé par le ministre de la Santé[189]. Matthew Brougham a expliqué au Comité que le régime d’assurance‑médicaments de la Nouvelle‑Zélande offre une couverture universelle moyennant une quote‑part allant de 0 à 5 $ NZD (4,44 $ CAN) par produit et par mois[190]. Il a fait remarquer que les dépenses à la charge des particuliers ne dépassent pas 100 $ NZD par année (88,80 $ CAN), mais que cette somme à payer peut être un obstacle pour certaines personnes ayant besoin de médicaments. Il a ajouté que les coûts du régime augmentent à un rythme gérable de 1 à 3 % depuis 20 ans. Le formulaire pharmaceutique du régime couvre plus de 2 000 médicaments. M. Brougham a dit qu’il était difficile de faire une comparaison entre la Nouvelle‑Zélande et le Canada, mais que nous pourrions quand même tirer des enseignements du régime néo‑zélandais et les appliquer ici. Pour bien gérer les coûts, il faut que la responsabilité de l’achat des médicaments et le pouvoir de négocier les prix à la baisse soient confiés à un seul organisme. De plus, les choix relatifs à l’inscription des médicaments sur le formulaire pharmaceutique doivent être indépendants du processus décisionnel politique, de manière à préserver le pouvoir de négociation. Enfin, le prix de chaque médicament doit être fixé en tenant compte de l’amélioration de la qualité de vie que permet ce médicament. Lorsqu’elle a comparu devant le Comité, Heather Roy, présidente du conseil d’administration, Quartier général, Medicines New Zealand (une association de l’industrie pharmaceutique), a laissé entendre que le régime néo‑zélandais connaît quelques difficultés. En effet, elle a indiqué que, selon elle, PHARMAC n’est ni transparent ni prompt dans ses décisions concernant l’inscription des médicaments sur le formulaire pharmaceutique, de sorte que la Nouvelle‑Zélande est en retard, par rapport à d’autres pays, pour l’accès à certains médicaments[191]. Toutefois, M. Brougham a expliqué que les cas où les décisions concernant l’inscription de médicaments prennent beaucoup de temps sont ceux où le prix du médicament n’est pas proportionnel aux avantages. PHARMAC doit donc négocier la réduction du prix avec les fabricants, ce qui nécessite du temps. M. Brougham a également noté que « [l]es produits de grande valeur sont adoptés très rapidement. Selon mon expérience, dans certains cas, la Nouvelle-Zélande était parmi les premiers pays à financer de nouvelles technologies, car les autorités jugeaient qu’il s’agissait de technologies de grande valeur[192]. » Mme Roy a décrit d’autres préoccupations qu’a son organisme par rapport à PHARMAC. Elle a dit que des patients sont forcés de changer de médicaments lorsque les contrats d’approvisionnement que négocie PHARMAC avec les fournisseurs arrivent à échéance ou sont modifiés[193]. Elle a donc souligné l’importance de veiller à ce que le budget prévu pour un régime d’assurance‑médicaments assure un bon équilibre entre le choix et l’accès d’une part et les économies de coûts de l’autre. C. Le régime national suédois d’assurance‑médicamentsD’après Sofia Wallström, directrice générale de l’Office national des prestations pharmaceutiques et odontologiques, la Suède offre une couverture universelle à ses résidents dans le cadre de son régime national d’assurance-médicaments, qui est financé par les recettes fiscales[194]. Les niveaux de remboursement sont fixés à l’échelle nationale aux conditions énoncées dans la loi suédoise sur l’assurance‑médicaments, qui établit les trois grands principes du régime : le principe de la valeur humaine, le principe du besoin et de la solidarité et le principe du coût‑efficacité. En vertu de ce modèle, les citoyens assument le coût total des médicaments délivrés sur ordonnance jusqu’à ce qu’ils atteignent le seuil annuel, après quoi ils paient des quotes‑parts jusqu’à ce qu’ils arrivent au plafond annuel des dépenses personnelles, qui est de 2 200 SEK (soit 341 $ CAN) en 2017. C’est l’Office national des prestations pharmaceutiques et odontologiques qui détermine quels médicaments sont couverts, après évaluation de leur rapport coût-efficacité, et le prix des médicaments est établi en fonction de leur valeur dans le système de soins de santé. En Suède, les gouvernements régionaux ou locaux, que l’on appelle conseils de comté, sont chargés d’établir et de gérer localement le budget du régime national d’assurance‑médicaments en vertu d’ententes financières conclues avec le gouvernement central. Mme Wallström a expliqué au Comité que la Suède applique différentes méthodes pour gérer l’augmentation des coûts des produits pharmaceutiques délivrés sur ordonnance[195]. D’abord, depuis 2002, il est obligatoire de remplacer les médicaments de marque par leur équivalent générique. Ensuite, les pharmacies sont tenues d’offrir les médicaments ayant le prix unitaire le plus bas. De plus, les médicaments brevetés pour lesquels il n’existe aucune version générique voient leur prix réduit automatiquement de 7,5 %, 15 ans après leur mise en marché. Pour les médicaments spécialisés et biologiques coûteux, les conseils de comté et les compagnies pharmaceutiques négocient des ententes de gestion de lancement selon lesquelles le remboursement dépend des données recueillies sur les médicaments et la preuve de leur efficacité. Enfin, l’Office national des prestations pharmaceutiques et odontologiques a créé un conseil réunissant les représentants de plusieurs compagnies pharmaceutiques et comtés, qui travaillent en collaboration et discutent à l’échelle nationale de la fixation des prix et des modalités de remboursement des médicaments servant à traiter des maladies rares. D. Les Pays‑BasAldo Golja, conseiller principal en politiques liées à l’établissement des prix et au remboursement des médicaments auprès du Service des affaires pharmaceutiques et de la technologie médicale du ministère de la Santé, du Mieux-être et des Sports des Pays-Bas, a expliqué que dans son pays les gens doivent contracter une assurance‑santé privée, mais que c’est la loi qui détermine le panier minimum de services[196]. Par conséquent, toutes les compagnies d’assurance privées doivent offrir un même ensemble de services de soins de santé, y compris la couverture des produits pharmaceutiques délivrés sur ordonnance. Les dépenses directes que doivent assumer les particuliers sont plafonnées à environ 574 $ CAN par année, ce qui inclut les quotes‑parts pour les médicaments. M. Golja a expliqué que même si les dépenses directes maximales sont relativement faibles aux Pays‑Bas, il est important d’avoir des mécanismes permettant à ceux qui ont peu de moyens de se procurer les médicaments dont ils ont besoin.
L’Institut néerlandais de la santé est chargé de faire des recommandations sur les médicaments à inscrire sur le formulaire pharmaceutique, après une évaluation du coût‑efficacité des médicaments ou une ETS. Les prix sont établis en fonction des prix de référence internationaux, en prenant comme comparateurs ceux pratiqués en Belgique, au Royaume-Uni, en Allemagne et en France[197]. S’il existe plus qu’un type de médicament dans une catégorie offrant des effets thérapeutiques comparables, on applique la tarification de référence et on rembourse le médicament le moins cher de sa catégorie. Le médicament le moins cher de sa catégorie est remboursé au complet, de sorte que les gens n’ont pas à payer de quote‑part. Les compagnies d’assurance privées négocient les prix des médicaments génériques en lançant des appels d’offres. Elles négocient également des contrats avec les fournisseurs de soins de santé, qui comprennent des mesures incitatives visant à assurer, dans la mesure du possible, des pratiques de prescription appropriées et l’utilisation de médicaments génériques. Elles négocient aussi avec les pharmacies la prestation de leurs services. Des ententes de gestion de lancement sont également négociées pour les médicaments servant à traiter des maladies rares. Dans ces types d’ententes, les fabricants de médicaments acceptent de recueillir des données supplémentaires sur l’efficacité des médicaments et de collaborer avec les fournisseurs pour encourager une utilisation appropriée des médicaments en échange de leur remboursement. La couverture des médicaments biologiques et biosimilaires a été transférée aux hôpitaux, car ceux‑ci sont capables d’obtenir de meilleurs prix pour ces médicaments en raison des volumes qu’ils utilisent. Enfin, M. Golja a expliqué que la collaboration à l’échelle internationale a été déterminante pour négocier le prix des nouveaux médicaments spécialisés onéreux, qui posent des problèmes à tous les pays[198]. Tout au long de l’étude, les témoins qui ont comparu devant le Comité ont dit clairement qu’il fallait réformer les régimes publics et privés d’assurance‑médicaments pour combler les manques et les différences de couverture, gérer l’augmentation des coûts des produits pharmaceutiques délivrés sur ordonnance et améliorer les soins de santé dans leur ensemble. La question qui demeure, toutefois, est de savoir comment mener à bien cette réforme, compte tenu de la complexité des domaines de compétence en matière de produits pharmaceutiques et des difficultés associées à la gestion de l’augmentation des coûts. La section suivante propose donc des solutions stratégiques pour élargir la couverture et gérer les coûts des médicaments délivrés sur ordonnance au Canada, et fait état des enjeux à prendre en considération pour progresser dans ce sens. A. Options stratégiques1. Un régime public universel d’assurance‑médicamentsLorsqu’ils ont comparu devant le Comité, Steven Morgan, Dre Danielle Martin et Marc‑André Gagnon, professeur agrégé, École d’administration et de politique publique, Université Carleton, ont déclaré que l’établissement d’un régime universel d’assurance-médicaments est le meilleur moyen de s’assurer que tous les Canadiens ont un accès égal aux médicaments délivrés sur ordonnance et que les médicaments couverts présentent un bon rapport qualité‑prix[199]. Ils ont fait part de leurs recommandations, qui figurent également dans le rapport déposé devant le Comité et intitulé Pharmacare 2020 : L’avenir de l’assurance-médicaments au Canada[200]. Ils ont recommandé notamment que le gouvernement fédéral travaille en collaboration avec les provinces et les territoires à la mise en œuvre d’un régime public d’assurance-médicaments qui offre une couverture universelle aux Canadiens, avec peu ou pas de frais directs pour les patients. Dre Martin a expliqué qu’il faut des quotes‑parts extrêmement basses ou nulles, car il est bien prouvé que même des frais minimes peuvent empêcher des personnes ayant un revenu relativement faible de se procurer les médicaments dont elles ont besoin[201]. Pour que le régime d’assurance‑médicaments soit viable et économiquement optimal, il ne devrait couvrir que les médicaments inscrits sur un formulaire pharmaceutique unique, qui serait établi en fonction des meilleures données et preuves sur les risques et bienfaits de chaque médicament[202]. Le régime serait géré par un organisme tenu de rendre des comptes à la population et qui aurait pour mandat d’établir le formulaire, de négocier les prix des médicaments et de combiner le pouvoir d’achat de l’ensemble des provinces et des territoires et celui du gouvernement fédéral[203]. Marc‑André Gagnon a expliqué au Comité que le nouvel organisme responsable de la gestion du régime d’assurance‑médicaments pourrait être créé sur le modèle de la Société canadienne du sang (SCS)[204].La SCS est un organisme indépendant financé et régi par les gouvernements provinciaux et territoriaux, qui s’occupe des achats en gros et de la gestion du formulaire national des protéines plasmiques établi en collaboration avec l’ACMTS[205]. M. Gagnon a indiqué au Comité qu’on pourrait mettre sur pied un organisme indépendant du même genre pour gérer le régime d’assurance‑médicaments, en fusionnant l’ACMTS et l’Alliance pancanadienne pharmaceutique[206]. Enfin, conformément à Pharmacare 2020, cet organisme disposerait d’un budget annuel préétabli servant à s’assurer que l’argent dépensé dans les produits pharmaceutiques permet de maximiser les bienfaits pour la santé[207]. En outre, ce budget serait financé principalement par les provinces et les territoires, mais le gouvernement fédéral assumerait 25 % des coûts prévus et des dépenses de fonctionnement en fonction du niveau actuel de ses contributions aux provinces et aux territoires, à l’appui des principes énoncés dans la Loi canadienne sur la santé[208].
Steve Morgan a dit au Comité que l’approche préconisée dans le rapport Pharmacare 2020 pourrait permettre d’économiser environ 7 milliards de dollars par année, grâce à la réduction des frais administratifs, au processus conjoint de négociation des prix et d’achat des médicaments, ainsi qu’à la réduction des dépenses en médicaments dont les bienfaits thérapeutiques sont limités[209]. Même si un régime public universel d’assurance‑médicaments permettait de réaliser des économies, il supposerait un transfert de coûts d’environ 10 milliards de dollars du secteur privé au secteur public[210]. D’après le rapport Pharmacare 2020, le gouvernement fédéral pourrait financer sa part du budget de l’organisme par divers moyens : impôt des sociétés, impôt sur le revenu, TPS ou primes[211]. Même si le régime d’assurance‑médicaments supplantait les régimes privés existants, les compagnies d’assurance privées continueraient de jouer un rôle dans l’administration des réclamations concernant le régime et de fournir une couverture supplémentaire pour les médicaments ne figurant pas sur le formulaire pharmaceutique[212]. Au cours de son témoignage devant le Comité, Gregory Marchildon, professeur et titulaire d’une chaire de recherche de l’Ontario sur la politique de la santé et la conception de systèmes, Institut des politiques, de la gestion et de l’évaluation de la santé, Université de Toronto, a approfondi le modèle proposé dans Pharmacare 2020, dégageant deux approches possibles en ce qui concerne l’établissement d’un régime national d’assurance-médicaments universel au Canada[213]. Comme première option, M. Marchildon a expliqué que le régime d’assurance-médicaments pourrait adopter la même approche que celle du régime de soins de santé au Canada, ce qui sous-entend l’élargissement de la Loi canadienne sur la santé de manière à y inclure les médicaments sur ordonnance essentiels délivrés à l’extérieur d’un hôpital et à prévoir un financement fédéral par l’intermédiaire du Transfert canadien en matière de santé[214]. Les provinces et les territoires régiraient leur propre régime d’assurance-médicaments à payeur unique et demeureraient juridiquement responsables de leurs formulaires respectifs. Cependant, il serait possible pour les gouvernements fédéral, provinciaux et territoriaux de mener des négociations afin d’élaborer un formulaire national unique[215]. En outre, ils pourraient convenir de mettre sur pied un organisme intergouvernemental responsable de gérer le formulaire et de présenter des recommandations sur l’inscription de médicaments au formulaire. Toutefois, cet organisme intergouvernemental serait un organe politique volontaire ne détenant aucun pouvoir législatif et il reviendrait aux provinces et aux territoires d’adopter les recommandations au moyen de lois ou de règlements. Par ailleurs, afin d’assurer la conformité et l’uniformité à l’échelle nationale, le gouvernement fédéral pourrait plutôt faire du formulaire national une condition d’admissibilité aux transferts fédéraux en matière de santé conformément à la Loi canadienne sur la santé[216]. Dans la même veine, une province ou un territoire qui refuserait d’adopter une recommandation de l’organisme intergouvernemental pourrait être susceptible de perdre son admissibilité aux transferts fédéraux[217]. Réagissant à cette proposition, M. Steve Morgan a indiqué qu’il serait possible de passer par la Loi canadienne sur la santé, mais qu’il faudrait y apporter quelques rajustements[218]. Il a plutôt proposé de créer une loi analogue sur l’assurance-médicaments au Canada, une loi qui « aurait le même objectif et qui expliquerait de façon plus précise de quelle façon le régime fonctionnerait, le genre d’organisme national qui serait chargé de la gestion du formulaire, la façon dont on imposerait certaines contraintes budgétaires[219] ».
Enfin, M. Marchildon a décrit une deuxième option, selon laquelle le gouvernement fédéral serait entièrement responsable de la gestion et du financement du régime national universel d’assurance-médicaments[220]. D’après cette option, la couverture des médicaments sur ordonnance serait offerte à tous les Canadiens par le gouvernement fédéral et remplacerait les régimes publics et privés en place par un régime unique et universel. Un formulaire fédéral unique serait créé, et sa régie et son administration relèveraient du gouvernement fédéral[221]. Un organisme fédéral serait responsable de définir le formulaire national et de mener les négociations avec les fabricants de médicaments[222]. Selon M. Marchildon, cette approche est celle qui permet le mieux de réduire les coûts, d’assurer une répartition claire des responsabilités et d’éliminer les différences individuelles et régionales dans la couverture et l’accès aux médicaments sur ordonnance[223]. Toutefois, il a convenu que cette approche comporte des désavantages considérables, notamment « le manque d’expérience d’une telle approche, le risque financier que le gouvernement fédéral assume seul, et la possibilité que des gouvernements provinciaux rejettent l’approche malgré les avantages financiers clairs de l’allègement de leurs propres responsabilités budgétaires[224] ». 2. Réforme des régimes publics et privés actuels d’assurance‑médicamentsBien que de nombreux représentants des organismes[225] ayant comparu devant le Comité se soient prononcés en faveur du modèle proposé dans le rapport Pharmacare 2020, d’autres ont dit craindre qu’un régime public universel d’assurance‑médicaments ne fasse peser un lourd fardeau financier sur les gouvernements, et que son financement soit source de conflits entre les gouvernements fédéral, provinciaux et territoriaux[226]. Par ailleurs, le Comité a appris qu’étant donné que beaucoup des aspects liés à la gestion des coûts d’un tel régime relèvent de la compétence des provinces – comme les pratiques de prescription des fournisseurs de soins de santé – un régime fédéral n’est peut‑être pas une solution logique[227]. C’est pourquoi certains témoins ont plaidé en faveur de l’adoption d’une approche destinée davantage à élargir la couverture pour les médicaments délivrés sur ordonnance et à renforcer en même temps la collaboration entre les secteurs privé et public pour le contrôle des coûts[228]. Voici un aperçu des propositions présentées dans ce sens par les témoins. Selon Ake Blomqvist le gouvernement fédéral devrait élaborer une stratégie assortie de mesures ciblant les volets de l’assurance-médicaments qui relèvent de sa compétence et soutiennent les réformes déjà mises en œuvre par les provinces[229]. Pour combler les écarts dans la couverture des médicaments délivrés sur ordonnance, le gouvernement fédéral pourrait veiller à ce que tous les citoyens aient accès à un régime par défaut précisant le plafond, en pourcentage, du revenu qu’une famille devrait consacrer à l’achat de médicaments, et offrir un soutien financier partiel aux provinces pour qu’elles respectent cette norme. Dans le même ordre d’idées, l’Association médicale canadienne a dit que la première mesure que devrait prendre le gouvernement fédéral, en vue de l’instauration d’un régime universel, serait d’accorder du financement supplémentaire aux provinces et aux territoires pour leur permettre d’étendre la couverture qu’offrent leurs régimes respectifs. Le gouvernement fédéral devrait aider financièrement les provinces et les territoires afin qu’ils puissent plafonner à 1 500 $ ou 3 % du revenu le montant des dépenses personnelles consacrées annuellement à l’achat de médicaments[230]. L’Association a estimé que le gouvernement aurait eu à débourser, en 2016, 1,6 milliard de dollars pour couvrir toutes les dépenses au‑delà de ce seuil[231]. Ake Blomqvist a expliqué que pour aider à la gestion des coûts et à l’harmonisation de la couverture offerte par les régimes publics et privés d’assurance‑médicaments, le gouvernement fédéral pourrait jouer un rôle de premier plan au sein de l’APP et prendre des dispositions afin d’appuyer l’inclusion des assureurs privés au sein de l’Alliance[232]. Par ailleurs, on pourrait aussi réduire considérablement le prix des médicaments brevetés grâce à des modifications réglementaires visant le CEPMB, comme indiqué précédemment dans le présent rapport. De plus, les administrateurs des régimes publics et privés pourraient collaborer à l’élaboration d’un formulaire pharmaceutique national minimal commun aux deux types de régimes, et veiller à l’uniformité des prix des médicaments, des frais d’exécution d’ordonnance et des marges bénéficiaires supplémentaires pour tous les régimes[233]. Enfin, les régimes publics et privés d’assurance‑médicaments pourraient avoir une approche nationale commune pour le remboursement des médicaments servant à traiter les maladies rares[234]. B. Principaux éléments à prendre en considération pour la suiteLorsqu’ils ont examiné la faisabilité des diverses propositions, les témoins ont insisté sur les principaux facteurs à prendre en compte dans le choix de la démarche à adopter pour étendre la couverture relative aux médicaments au Canada, soit : coûts et économies potentiels d’un régime d’assurance-médicaments national; la compétence fédérale à l’égard des produits pharmaceutiques; les mécanismes de financement; les conséquences pour le secteur privé; les patients; les groupes de clients fédéraux et les différences hommes‑femmes. 1. Coûts et économies potentiels d’un régime d’assurance-médicaments nationalL’un des principaux points à prendre en considération, selon les témoins, en ce qui concerne l’établissement d’un régime national d’assurance-médicaments est le coût potentiel qu’il représenterait pour les gouvernements fédéral, provinciaux et territoriaux[235]. Certains témoins ont souligné les économies que pourraient générer un tel programme, comme le démontrent, entre autres, les études de M. Steve Morgan et de M. Marc-André Gagnon, mais ils ont également fait valoir qu’il est nécessaire que le gouvernement fédéral ou le directeur parlementaire du budget (DPB) effectue une étude plus approfondie sur les coûts et les économies d’un tel programme afin d’en faciliter le mise en œuvre[236]. Reconnaissant l’importance de cette question, le Comité a adopté une motion le 29 septembre 2016 afin de demander au DPB d’estimer les coûts de la création et de l’administration d’une couverture universelle des médicaments sur ordonnance à payeur unique dès le premier dollar en vertu de la Loi canadienne sur la santé[237]. Ce régime national d’assurance-médicaments serait financé par une hausse du Transfert canadien en matière de santé que reçoivent les provinces et les territoires pour absorber les coûts découlant de l’élargissement de leurs régimes respectifs. Dans l’établissement du cadre de référence de l’étude, le Comité a convenu que le régime national couvrirait les médicaments figurant actuellement sur la liste des médicaments couverts par le régime public d’assurance-médicaments d’ordonnance du Québec (RAMQ) de manière à ce que le DPB puisse estimer les coûts potentiels du régime. Cette liste a été choisie car elle est longue, couvrant 8 000 des 13 000 médicaments disponibles au Canada, dont des médicaments d’exception, comme les anticancéreux administrés en dehors des hôpitaux. Cette liste sert également de base pour la couverture qu’offrent tant le régime public que les régimes privés au Québec[238]. Pour faire écho aux témoignages concernant les problèmes éventuels causés par les quotes‑parts, le Comité a convenu que ces dernières seraient limitées à 5 $ par médicament de marque figurant sur le formulaire pharmaceutique, et qu’aucune quote‑part ne serait exigée pour les médicaments génériques. Certains groupes de population n’auraient toutefois rien à payer, comme les jeunes de 15 ans et moins, les personnes âgées, les femmes enceintes, les personnes à faible revenu ou handicapées, ainsi que les étudiants de 16 à 18 ans. Le 17 octobre 2017, le DPB a présenté ses conclusions dans un rapport intitulé Coût d’un programme national d’assurance-médicaments de régie fédérale[239]. Dans son analyse des coûts, le DPB a conclu qu’avec un régime national d’assurance‑médicaments, les dépenses totales se seraient élevées à 20,4 milliards de dollars selon les données pour 2015-2016 du formulaire pharmaceutique du Québec (voir la figure 11)[240]. On tient compte, dans ce calcul, que le DPB estime que la création d’un régime national d’assurance‑médicaments entraînerait une augmentation de la consommation de médicaments de 12,5 %, soit une hausse des dépenses totales de 1,7 milliard de dollars, qui serait compensée en grande partie par une baisse des dépenses de 5,9 milliards découlant des facteurs suivants :
Enfin, le DPB estime que le régime d’assurance-médicaments subira un taux de croissance annuel de 3,1 %, ce qui signifie que les coûts du programme atteindrait 23,7 milliards de dollars en 2020-2021[242]. Figure 11. Coûts et économies associés à un régime national d’assurance-médicaments
Dans le scénario envisagé par le DPB, les régimes d’assurance publics absorberaient les coûts directs pour les particuliers ( 4,7 milliards de dollars), à l’exception des revenus provenant des contributions (397 millions de dollars), entraînant des économies nettes pour les personnes de 4,3 milliards de dollars[243]. Par conséquent, les coûts directs que doivent payer les particuliers seraient réduits en moyenne de 90 %. Les personnes en âge de travailler feraient des économies de 69 %, et celles n’ayant pas à payer de cotisations, y compris les personnes âgées, les enfants, les étudiants, les personnes handicapées et les assistés sociaux, n’auraient rien à débourser. De même, les dépenses actuelles des régimes d’assurance privés seraient réduites de 10,7 milliards de dollars et prises en charge par les régimes d’assurance publics. Si l’on tient compte des contributions et des coûts transférés du secteur privé, le coût total du régime public se serait élevé à 20,0 milliards de dollars en 2015-2016, ce qui représente une hausse nette (6,9 milliards de dollars) en dépenses des régimes d’assurance publics (voir tableau 2 pour plus de détails). Tableau 2. Coût d’un programme national d’assurance-médicaments par payeur principal, 2015‑2016 (en milliards de dollars)
Source : Données adaptées du tableau 3-6 de Directeur parlementaire du budget, Coût d'un programme national d'assurance-médicaments de régie fédérale, 28 septembre 2017, p. 45. Lorsqu’il a comparu devant le Comité, le directeur parlementaire du budget a expliqué que son analyse constitue une estimation prudente et équilibrée des coûts du régime[244]. Dans son rapport, il indique que la mise en œuvre d’un régime national d’assurance-médicaments pourrait donner lieu à des économies supplémentaires, grâce à la réduction des dépenses d’administration découlant de l’élimination de régimes privés. Il a estimé que ces dépenses représentaient 5,7 % ou 3,6 milliards de dollars du coût total des régimes privés d’assurance‑médicaments en 2014[245]. Le DPB a aussi fait remarquer que le fait de négocier le prix des médicaments permettrait de générer des économies supplémentaires pouvant atteindre 30 %[246]. Carleigh Malanik, analyste financière au Bureau du directeur parlementaire du budget, a indiqué également que dans le calcul des coûts, on n’a pas formulé d’hypothèses quant aux changements éventuels dans les politiques concernant les marges bénéficiaires et les frais d’exécution des ordonnances; on s’est fondé sur les chiffres estimés pour 2017, qui représentaient 7,4 milliards de dollars du coût total du régime[247].
Bien qu’il soit difficile de faire des estimations exactes, le Centre canadien des politiques alternatives a indiqué dans un mémoire qu’il a soumis au Comité qu’on pourrait aussi faire des économies supplémentaires indirectes, puisque moins de personnes auraient des complications médicales pour ne pas avoir pris les médicaments dont elles ont besoin, à cause de leur coût[248]. Il a aussi fait remarquer qu’une part importante des coûts des régimes privés est déjà assumée indirectement par les différents ordres de gouvernement qui offrent une assurance‑médicaments aux employés du secteur public. Le Centre estime que cela a coûté 3,34 milliards de dollars en 2016, autant d’argent que l’on pourrait injecter dans un nouveau régime d’assurance-médicaments[249]. Enfin, Marc-André Gagnon a indiqué que le DPB n’a pas examiné, dans son rapport, les diminutions potentielles des dépenses publiques que représenterait l’élimination des subventions fiscales fédérales pour les régimes d’assurance privés ni les répercussions potentielles du régime national sur les crédits d’impôt fédéraux pour frais médicaux[250]. 2. Questions de compétenceLe Comité a appris que les questions de compétence font partie des principales questions à étudier dans la sélection de la meilleure approche à adopter pour établir un programme national d’assurance-médicaments au Canada. Des juristes ont expliqué au Comité que l’approche la plus réaliste à adopter pour étendre la couverture relative aux médicaments délivrés sur ordonnance à tous les Canadiens serait d’utiliser le pouvoir de dépenser du gouvernement fédéral[251]. Selon cette approche, on pourrait élargir la Loi canadienne sur la santé afin d’inclure dans les services assurés en vertu de celle-ci les médicaments sur ordonnance délivrés en dehors des hôpitaux.
Bruce Ryder a expliqué qu’il y a toutefois des limites, car le gouvernement fédéral ne peut imposer n’importe quelle condition au financement qu’il accorde aux provinces[252]. En effet, si le gouvernement décidait d’exiger des provinces et des territoires qu’ils couvrent les dépenses relatives aux médicaments figurant sur une quelconque liste ou un formulaire national établi en vertu de la Loi canadienne sur la santé, il poserait là une condition tellement concrète qu’il pourrait être vu comme outrepassant sa compétence parce que réglementant la prestation des services de santé, qui est une compétence provinciale[253]. À l’heure actuelle, la Loi canadienne sur la santé ne précise pas si tel ou tel spécialiste ou service hospitalier est considéré comme étant médicalement nécessaire pour l’application d’un régime d’assurance santé provincial au sens de la Loi[254]. C’est plutôt à chaque province et territoire qu’il incombe, en consultation avec le corps médical, de dresser la liste des spécialistes et des services hospitaliers médicalement nécessaires et assurés au titre de son régime d’assurance santé[255]. Colleen Flood, professeure et directrice du Centre de droit, de politique et d’éthique de la santé de l’Université d’Ottawa, a expliqué que le gouvernement pourrait plutôt ajouter dans la Loi une disposition obligeant les provinces et les territoires à utiliser un processus équitable et transparent dans le choix des médicaments à couvrir; les provinces et les territoires demeureraient toutefois responsables de la gestion du formulaire pharmaceutique[256]. Plutôt que de prévoir des conditions obligatoires dans la Loi canadienne sur la santé, le gouvernement fédéral pourrait élaborer avec ses homologues provinciaux et territoriaux un formulaire pharmaceutique national dont l’adoption serait facultative[257]. Le Comité a appris également que l’imposition d’un organisme fédéral unique chargé de l’établissement des prix et de l’achat des médicaments pourrait aller au-delà de la compétence du Parlement en matière de brevets, et pourrait être contestée devant les tribunaux. Des témoins ont mentionné qu’une approche semblable avait été choisie pour créer un organisme national de réglementation des valeurs mobilières en vertu de la Loi sur les valeurs mobilières[258]. Malgré les dispositions donnant aux provinces le choix de participer ou non, la Cour suprême du Canada a jugé qu’en vertu de la compétence législative qu’a le Parlement sur le commerce au sens du paragraphe 91(2) de la Loi constitutionnelle de 1867, le gouvernement fédéral n’avait pas le pouvoir de créer un organisme national de réglementation des valeurs mobilières[259]. Amir Attaran a expliqué toutefois qu’à la lumière de la décision de la Cour, les provinces et les territoires pourraient conclure des contrats pour acheter ensemble des médicaments, en désignant éventuellement un acheteur commun[260]. Par ailleurs, comme mentionné dans le présent rapport d’après les interventions de M. Marchildon, les gouvernements fédéral, provinciaux et territoriaux pourraient négocier l’établissement d’un organisme intergouvernemental responsable de formuler des recommandations stratégiques sur l’inscription de médicaments au formulaire[261]. Toutefois, selon cette approche, les provinces et les territoires auraient encore le loisir d’adopter volontairement ou non les recommandations au moyen de lois ou de règlements. Même si l’instauration d’un régime national d’assurance‑médicaments pourrait poser des problèmes liés aux domaines de compétence, le Comité a appris que le gouvernement doit montrer l’exemple afin de surmonter ces obstacles et de promouvoir la collaboration entre les provinces et les territoires, de manière à répondre aux besoins en santé de tous les Canadiens, comme il l’avait fait avec la création du régime d’assurance‑maladie dans les années 1960[262]. Katherine Boothe a insisté sur le fait que le gouvernement fédéral ne doit pas nécessairement avoir l’entière responsabilité du formulaire pharmaceutique national ou du processus de négociation des prix – puisque les provinces et les territoires travaillent bien ensemble par l’intermédiaire de l’Alliance pancanadienne pharmaceutique et de l’ACMTS –, mais qu’il doit en revanche être un partenaire incontournable et offrir des incitatifs financiers aux provinces et aux territoires pour qu’ils respectent les normes communes concernant la couverture des médicaments d’ordonnance au Canada, comme on le fait pour la prestation des autres services médicalement nécessaires au sens de la Loi canadienne sur la santé[263].
3. Mécanismes de financementComme l’indique le directeur parlementaire du budget dans son rapport, l’établissement d’un régime d’assurance-médicaments pour chaque payeur principal se traduirait pour les régimes publics d’assurance-médicaments par des dépenses additionnelles de 7,2 milliards de dollars, soit la part actuelle des assureurs privés[264]. Certains des témoins ayant comparu devant le Comité ont évoqué la nécessité d’envisager des moyens pour permettre au gouvernement fédéral et aux provinces et territoires d’amasser des fonds additionnels pour financer la prestation à tous les Canadiens d’une assurance publique pour les médicaments d’ordonnance. Lors de son témoignage, le professeur Steven Morgan a expliqué qu’il faudrait trouver un mécanisme pour financer le programme[265]. Ce mécanisme servirait à rediriger vers le programme public les sommes que le secteur privé dépense actuellement pour couvrir les médicaments d’ordonnance. Il a dit : Ce qu’il nous reste à trouver, c’est un mécanisme financier qui nous permettra de verser dans ce système une partie de l’argent qui se trouve dans le secteur privé, c’est-à-dire une partie de l’argent utilisé par des gens comme moi, des fonctionnaires, pour financer à l’aide des deniers publics un régime d’assurance-médicaments privé. Le Canada n’a pas besoin de trouver une nouvelle source de revenus pour mettre sur pied un système d’assurance-médicaments; il a tout simplement besoin d’un nouveau mécanisme qui lui permet de transférer l’argent qu’il consacre déjà à ce système de façon [à ce] que ce système fonctionne de manière plus équitable et plus efficiente[266]. D’autres témoins ont suggéré des outils pour rediriger les fonds dépensés par le secteur privé vers le programme public. Marc-André Gagnon a expliqué qu’un revenu pourrait être généré par une augmentation de l’impôt que paient les sociétés sur leurs bénéfices et leur capital[267]. Cette hausse de l’impôt des sociétés serait compensée par la diminution du coût de la main d’œuvre engendrée par le nouveau programme public[268]. Il a suggéré comme autre option le prélèvement d’un impôt sur la masse salariale, une approche souvent utilisée pour financer des programmes de sécurité sociale[269]. Un tel impôt serait prélevé sur le salaire des employés au moyen de retenues sur la paie effectuées par l’employeur. Dans le contexte du financement d’un programme d’assurance sociale, l’impôt sur la masse salariale est habituellement payé en tout ou partie par l’employeur selon un pourcentage de sa masse salariale totale[270]. Lorsque l’impôt sur la masse salariale n’est pas entièrement supporté par l’employeur, l’employé se voit imposer une déduction sur sa paie. Enfin, M. Gagnon a évoqué la possibilité d’amasser des fonds par le prélèvement d’un impôt général[271]. Colleen Flood a expliqué qu’on pourrait financer le régime au moyen de primes, qui sont autorisées en vertu de la Loi canadienne sur la santé. D’ailleurs, certaines provinces les facturent déjà au titre des services de santé prévus dans la Loi. Cependant, ces primes sont généralement payées indirectement par l’impôt sur le revenu ou l’impôt sur la masse salariale pour garantir que l’accès aux soins ne soit pas compromis par des obstacles financiers[272]. En outre, les témoins ont convenu que le financement du programme ne doit pas provenir principalement de débours effectués par les patients pour l’achat de médicaments d’ordonnance sous forme de quotes-parts, de primes ou de franchises. Comme l’a fait remarquer la Dre Monika Dutt, une infime quote-part ne serait-ce que de 10 $ suffirait à empêcher certaines personnes de prendre leurs médicaments[273]. Shachi Kurl a indiqué que lorsque l’institut a sondé les Canadiens en 2015 au sujet des diverses options pour financer un éventuel programme d’assurance-médicaments, la majorité des répondants étaient pour la hausse des taux d’imposition fédéraux des sociétés[274]. En revanche, peu de répondants étaient en faveur d’une augmentation de la TPS ou de l’impôt de base sur le revenu ou de la perception d’une prime annuelle de 180 $[275]. En ce qui concerne les mécanismes de partage des coûts entre les divers ordres de gouvernement, le Comité a appris que les coûts d’élargissement de l’assurance-médicaments devraient être partagés entre les gouvernements fédéral, provinciaux et territoriaux, comme on le fait actuellement pour la prestation des soins de santé[276]. 4. Conséquences sur le secteur privéSelon Marc-André Gagnon, une enquête de Benefits Canada a révélé que 53 % des employeurs seraient favorables à un régime public d’assurance‑médicaments[277]. De la même manière, l’enquête menée par l’institut Angus Reid en 2015 a révélé que la vaste majorité des Canadiens (91 % des répondants) étaient pour l’établissement d’un programme d’assurance-médicaments[278]. Anita Huberman, directrice générale de la Chambre de commerce de Surrey, a déclaré que les entreprises seraient aussi pour l’instauration d’un régime public national d’assurance‑médicaments, à condition d’être à la table des négociations des mécanismes de financement[279]. Dianne Balon, vice-présidente, Gouvernement, Croix-Bleue de l’Alberta, a indiqué que tout changement aux régimes privés d’assurance‑médicaments doit tenir compte de l’incidence sur la couverture des autres soins de santé qu’offrent les employeurs, comme les soins dentaires et de la vue, ainsi que les soins de santé mentale[280]. Mme Huberman a expliqué que les employeurs pourraient utiliser les économies réalisées grâce à la création d’un programme national d’assurance-médicaments pour améliorer la couverture offerte à l’égard d’autres services tels les soins psychologiques, les soins de la vue, les soins dentaires, les soins auditifs et la physiothérapie[281]. Elle a indiqué, cependant, que le programme public devra offrir une couverture complète, rappelant que les programmes qui ne couvrent que certains médicaments d’ordonnance comme celui destiné aux médicaments onéreux en Colombie-Britannique affligent les employeurs d’un fardeau permanent parce qu’ils ne répondent pas aux besoins des employés en matière de santé[282]. Selon le Syndicat canadien de la fonction publique (SCFP), l’assurance‑médicaments est une question litigieuse dont la négociation est délicate pour les syndicats. C’est pourquoi les syndicats préféreraient laisser à d’autres le soin de déterminer le niveau et le type de couverture dont devraient bénéficier leurs membres[283]. L’Association canadienne des compagnies d’assurance de personnes a fait remarquer qu’il faudra s’attendre à des coûts transactionnels et à des problèmes dus au fait que des patients devront passer des médicaments qu’ils prennent actuellement à ceux couverts par le régime public[284]. 5. Le point de vue des patientsLe Comité a appris que les groupes de défense des patients[285] sont favorables à un élargissement de la couverture des médicaments délivrés sur ordonnance à tous les Canadiens et à l’établissement de normes nationales en la matière. Ils ne privilégient toutefois pas un modèle d’assurance-médicaments en particulier. Ils ont dit craindre néanmoins qu’un formulaire pharmaceutique national ne limite les choix des patients, et ont insisté sur la nécessiter d’inviter les patients à participer à l’élaboration des nouvelles approches pour assurer la couverture des médicaments délivrés sur ordonnance. Le vérificateur général du Canada a rappelé qu’il est important de tenir compte des besoins des citoyens dans la conception des régimes publics, afin que les gens puissent y avoir accès et s’y retrouver facilement[286].
6. Besoins des groupes de clients fédérauxLes fonctionnaires fédéraux responsables de l’administration des régimes d’assurance-médicaments pour les Premières Nations et les Inuits ainsi que les anciens combattants ont expliqué au Comité que si on décidait de créer un régime national d’assurance-médicaments, il faudrait s’assurer qu’il réponde aux besoins des différents groupes de population. Par exemple, les Premières Nations et les Inuits devraient avoir accès à des thérapies pouvant être suivies dans les régions rurales ou éloignées[287]. Actuellement, les recommandations de l’ACMTS sur les médicaments à inscrire sur le formulaire tiennent compte des besoins des populations vivant dans les zones urbaines et suburbaines. Par ailleurs, Sony Perron a expliqué qu’il serait important de prendre en considération les ententes de gouvernance conclues avec les Premières Nations et les Inuits, étant donné que le Ministère travaille actuellement avec l’Assemblée des Premières Nations pour aider les Premières Nations et les Inuits à exercer un plus grand contrôle sur leurs programmes dans le cadre de l’examen conjoint du Programme des services de santé non assurés (PSSNA)[288]. 7. Différences hommes‑femmesDans un mémoire qu’elle a soumis au Comité, Cara Tannenbaum, directrice scientifique à l’Institut de la santé des femmes et des hommes des Instituts de recherche en santé du Canada , explique qu’il faut appliquer l’analyse comparative fondée sur le sexe et le genre dans l’élaboration et l’évaluation des décisions relatives au prix et à l’accessibilité des médicaments, ainsi qu’à l’établissement d’une liste nationale de médicaments remboursés[289]. Toujours selon ce mémoire, les décisions concernant le prix des médicaments et les médicaments couverts ont des conséquences différentes sur les hommes et sur les femmes, car les dépenses par habitant pour les médicaments varient en fonction du sexe. De plus, les femmes ont souvent besoin de doses réduites, ce qui pourrait avoir des répercussions sur le prix des médicaments. Les femmes sont plus souvent sujettes à des réactions indésirables, ce qui pourrait avoir des incidences sur le processus d’approbation des médicaments. La Dre Tannenbaum souligne également dans son mémoire que les décisions relatives à l’inscription des médicaments au formulaire devront favoriser l’accès à divers contraceptifs hormonaux dans une optique d’équité hommes-femmes[290]. Enfin, il est probable que l’instauration d’un programme public et universel d’assurance-médicaments facilite l’accès à des médicaments d’ordonnance pour les femmes, moins nombreuses que les hommes à bénéficier d’une couverture offerte par leur employeur du fait qu’elles sont plus nombreuses à occuper des emplois à temps partiel qui ne donnent pas droit à une telle couverture[291]. De plus, à cause de la disparité du revenu entre les hommes et les femmes, les sommes déboursées pour l’achat de médicaments d’ordonnance représentent un fardeau plus important pour les femmes, en particulier les femmes aînées ayant un revenu faible[292].
Le Comité est conscient de l’importance que revêtent les médicaments délivrés sur ordonnance dans l’amélioration de l’état de santé des Canadiens. Or, l’étude qu’a réalisée le Comité a révélé que le Canada ne réussit pas à donner à tous les Canadiens accès aux médicaments sur ordonnance dont ils ont besoin. Au fil des ans, on a amélioré progressivement les divers régimes publics et privés d’assurance‑médicaments en mettant en place des régimes de couverture des médicaments onéreux et des régimes plus généraux. Les gouvernements fédéral, provinciaux et territoriaux collaborent plus étroitement que jamais pour négocier le prix des produits pharmaceutiques délivrés sur ordonnance. Cependant, les Canadiens n’ont pas tous bénéficié de ces réformes progressives. Les régimes publics actuels d’assurance‑médicaments ne couvrent toujours pas de nombreux Canadiens, et les économies découlant des négociations sur les prix ne profitent pas à ceux qui n’ont aucune assurance ni aux 70 % de Canadiens qui souscrivent à des régimes privés. Quels sont les résultats de ces réformes progressives? Trop de Canadiens doivent encore choisir entre pourvoir à l’essentiel et acheter leurs médicaments. Beaucoup trop d’employeurs doivent maintenant choisir entre licencier leurs employés et limiter la couverture qu’ils offrent pour les médicaments. L’amélioration progressive a atteint ses limites. La majorité des membres du Comité estime que le temps est venu d’instaurer pour tous les Canadiens un programme universel d’assurance-médicaments à payeur public unique. Puisque le Canada est une fédération, le Comité croit qu’un tel programme doit être offert collectivement par le gouvernement fédéral et les gouvernements des provinces et des territoires. Le Comité est d’avis que la meilleure façon de procéder consisterait à élargir la Loi canadienne sur la santé pour inclure dans les services assurés les médicaments sur ordonnance délivrés en dehors des hôpitaux. Le Comité croit également que les coûts du régime devraient être partagés entre le gouvernement fédéral et les gouvernements provinciaux et territoriaux. Le programme comprendrait l’élaboration d’un formulaire national facultatif pour les médicaments d’ordonnance par l’action concertée du gouvernement fédéral, des gouvernements des provinces et des territoires, des fournisseurs de soins de santé, des patients et des communautés autochtones. Ce formulaire pourrait servir de guide pour les décisions relatives aux remboursements et favoriserait l’uniformité des listes à la grandeur du pays. Puisque le principal objectif d’un programme universel d’assurance-médicaments à payeur public unique est de garantir qu’aucun Canadien ne soit empêché par un obstacle financier de se procurer des médicaments d’ordonnance médicalement nécessaires, le Comité recommande fortement de ne pas financer le programme à l’aide de quotes-parts. Le Comité est d’avis que si l’on a malgré tout recours à des quotes‑parts, celles-ci doivent être structurées de manière à promouvoir une utilisation appropriée et optimale des médicaments, par exemple en favorisant la substitution des produits de marque par des produits génériques dans la mesure du possible. Les quotes-parts ne doivent en aucun cas empêcher l’obtention de soins. Le Comité est conscient qu’en allant vers l’instauration d’un régime universel public d’assurance‑médicaments, les gouvernements devront prendre en charge une part importante des coûts assumés actuellement par le secteur privé – soit environ 10,7 milliards de dollars – avant de pouvoir réaliser des économies. Pour que ce régime universel permette d’économiser 4,2 milliards de dollars, il faudra étendre et renforcer les capacités de l’ACMTS et de l’Alliance pancanadienne pharmaceutique afin d’appuyer la création d’un formulaire national et de négocier de meilleurs prix pour les médicaments. Bien qu’il soit nécessaire, d’un point de vue constitutionnel, que les provinces et les territoires aient le choix d’adopter ces approches ou non, le Comité espère que les investissements importants que fera le gouvernement fédéral permettront aux provinces et aux territoires de respecter des normes communes pour la couverture des médicaments délivrés sur ordonnance. L’établissement d’un formulaire pharmaceutique national – dont l’adoption serait facultative – permettrait aux patients de demander des comptes à leurs gouvernements pour s’assurer qu’ils ont accès à ces médicaments. Enfin, le Comité reconnaît que son étude n’a fait qu’examiner en surface les différentes approches permettant de trouver le financement fédéral requis en vue de l’élargissement de la Loi canadienne sur la santé. Selon ce qu’a appris le Comité, le gouvernement fédéral devrait consulter les employeurs, les syndicats, les administrateurs de régimes privés et les Canadiens dans leur ensemble pour déterminer comment financer un programme national d’assurance-médicaments, et revoir aussi les mesures fiscales s’appliquant aux régimes privés d’assurance‑maladie. Le 2 décembre 2017, après que le Comité a terminé son étude, le Conseil d’examen du prix des médicaments brevetés a annoncé de nouveaux règlements destinés à renforcer sa capacité à exercer un contrôle sur le prix des médicaments brevetés, en adoptant une approche d’établissement des prix en fonction de leur valeur; à changer la liste des pays qu’il utilise pour faire des comparaisons de prix; et à imposer de nouvelles obligations en matière de rapports au sujet des rabais consentis par les fabricants à des tiers[293]. Le Conseil estime que ces changements réglementaires entraîneront des économies de 12,6 milliards de dollars sur 10 ans[294]. Le Comité accueille favorablement ces initiatives et croit que ces économies donneront aux gouvernements une marge de manœuvre financière supplémentaire pour étendre à tous les Canadiens la couverture offerte pour les médicaments délivrés sur ordonnance au moyen d’un régime national d’assurance-médicaments prévu en vertu de la Loi canadienne sur la santé. Un tel régime permettrait aussi de s’assurer que tous les Canadiens profitent des économies annoncées. Les gouvernements doivent faire preuve de leadership pour s’assurer que les Canadiens ont accès aux médicaments sur ordonnance dont ils ont besoin, mais l’étude du Comité souligne que les fournisseurs de soins de santé ont aussi un rôle central à jouer, en veillant à ce que les médicaments qu’ils prescrivent soient appropriés et n’aient pas d’effets nocifs sur la santé. Le Comité a appris que les fournisseurs de soins de santé doivent améliorer leurs pratiques de prescription, que ce soit à cause de la crise des opioïdes qui fait rage actuellement ou de la résistance aux antimicrobiens qui progresse lentement, mais a des conséquences dévastatrices. Les gouvernements et les citoyens ont confié à ceux qui exercent des professions autoréglementées la responsabilité d’agir comme des gardiens du système de soins de santé; les gouvernements doivent néanmoins leur donner les outils et le soutien nécessaires pour qu’ils fassent leur travail efficacement, notamment au moyen du formulaire national proposé. Conformément au mandat du ministre fédéral de la Santé d’« améliorer l’accès aux médicaments sur ordonnance essentiels »[295], le Comité fait les recommandations suivantes : RECOMMANDATIONSA. Modifier la Loi canadienne sur la santé pour y ajouter les médicaments délivrés sur ordonnance en dehors des hôpitaux Afin d’offrir à tous les Canadiens un programme universel d’assurance-médicaments à payeur unique, le Comité recommande : Recommandation 1 Que le gouvernement du Canada travaille en collaboration avec les provinces et les territoires, les fournisseurs de soins de santé, les patients et les représentants des collectivités autochtones en vue de l’élaboration d’un formulaire pharmaceutique national commun à adhésion volontaire. Recommandation 2 Que le gouvernement du Canada modifie la Loi canadienne sur la santé afin d’inclure dans la définition de « services de santé assurés » les médicaments prescrits par un professionnel de la santé agréé et délivrés ailleurs qu’en milieu hospitalier en conformité avec un formulaire pharmaceutique national commun à adhésion volontaire. Recommandation 3 Que le gouvernement du Canada accorde des ressources financières supplémentaires aux provinces et aux territoires, par le biais du Transfert canadien en matière de santé, pour qu’ils ajoutent les médicaments délivrés sur ordonnance en dehors des hôpitaux à leurs régimes publics d’assurance‑maladie, à titre de service de santé assuré aux termes de la Loi canadienne sur la santé. Recommandation 4 Que le gouvernement du Canada mène des consultations auprès des employeurs, des syndicats, des administrateurs de régimes privés et de la population canadienne dans son ensemble afin de voir quelles approches adopter pour financer l’inclusion des médicaments délivrés sur ordonnance en dehors des hôpitaux dans les services de santé assurés aux termes de la Loi canadienne sur la santé. Recommandation 5 Que le gouvernement du Canada mène des consultations auprès des Premières Nations et des Inuits afin de savoir s’ils préfèrent obtenir une couverture des médicaments sur ordonnance en vertu de la Loi canadienne sur la santé ou dans le cadre du Programme des soins de santé non assurés, sans perdre de vue l’objectif ultime de reconnaître la compétence des Premières Nations et des Inuits dans la prestation des services de santé à leurs populations. B. Élaboration d’un formulaire pharmaceutique national commun à adhésion volontaire Le Comité recommande : Recommandation 6 Que le gouvernement du Canada utilise l’analyse comparative entre les sexes plus dans l’élaboration du formulaire pharmaceutique national commun à adhésion volontaire. Recommandation 7 Que le gouvernement du Canada, par l’entremise du Transfert canadien en matière de santé, partage avec les provinces et les territoires les coûts des médicaments délivrés sur ordonnance inscrits sur le formulaire pharmaceutique national commun à adhésion volontaire et des honoraires professionnels applicables. C. Amélioration des processus d’établissement des prix et de remboursement Le Comité recommande : Recommandation 8 Que le gouvernement du Canada, en collaboration avec les provinces et les territoires, élargisse le mandat de l’Agence canadienne des médicaments et des technologies de la santé afin d’exiger qu’elle tienne à jour le formulaire pharmaceutique national commun à adhésion volontaire et qu’elle conseille les professionnels de la santé sur la façon de l’utiliser. Recommandation 9 Que le gouvernement du Canada octroie des fonds supplémentaires à l’Agence canadienne des médicaments et des technologies de la santé afin d’augmenter sa capacité à réaliser des examens thérapeutiques de médicaments spécialisés très coûteux, de médicaments anticancéreux et de médicaments servant au traitement des maladies rares, et de permettre à l’Agence d’acquérir l’expertise nécessaire pour appuyer la négociation d’ententes de gestion de lancement pour ces médicaments. Recommandation 10 Que le gouvernement du Canada, en collaboration avec les provinces et les territoires, établisse, en se fondant sur les pratiques exemplaires, un cadre décisionnel transparent permettant à l’Alliance pancanadienne pharmaceutique de négocier le prix des produits pharmaceutiques. Recommandation 11 Que le gouvernement du Canada, en collaboration avec les provinces et les territoires, désigne l’Alliance pancanadienne pharmaceutique à titre d’agent commun responsable de l’achat massif de produits pharmaceutiques délivrés sur ordonnance. Recommandation 12 Que le gouvernement du Canada aligne le mandat du Conseil d’examen du prix des médicaments brevetés sur les politiques et les priorités de l’Agence canadienne des médicaments et des technologies de la santé. Recommandation 13 Que le gouvernement du Canada modifie la Loi sur les brevets ou établisse des règlements obligeant les fabricants de médicaments brevetés à réduire le prix des médicaments brevetés pour lesquels il n’existe aucune version générique, 15 ans après leur mise en marché, conformément à ce qui se fait dans d’autres pays. Recommandation 14 Que le gouvernement du Canada enquête sur les pratiques commerciales de l’industrie pharmaceutique, notamment des fabricants de médicaments brevetés et génériques, des grossistes et des pharmacies de détail, pour trouver des moyens de diminuer le prix des médicaments délivrés sur ordonnance en favorisant la concurrence. Recommandation 15 Que le ministre de la Santé entame des discussions avec ses homologues provinciaux et territoriaux en vue de réduire les délais liés à l’accès aux nouveaux médicaments sans ordonnance en intégrant le processus de classification des médicaments au processus fédéral d’approbation des médicaments sans ordonnance. D. Amélioration des systèmes d’information et de données Le Comité recommande : Recommandation 16 Que le gouvernement du Canada, les provinces, les territoires et le secteur privé collaborent plus étroitement afin d’accélérer le développement d’un système national de données complet sur l’utilisation des produits pharmaceutiques délivrés sur ordonnance, afin d’appuyer la gestion des régimes d’assurance-médicaments au Canada. Recommandation 17 Que Santé Canada, l’Institut canadien d’information sur la santé et Inforoute Santé du Canada inc. travaillent ensemble à l’élaboration d’un système électronique de signalement en temps réel des effets indésirables des médicaments. Recommandation 18 Que le gouvernement du Canada demande au Bureau du directeur parlementaire du budget de mettre à la disposition du public et d’autres organismes gouvernementaux les données obtenues pour son étude sur le coût, pour le gouvernement fédéral, d’un nouveau régime national d’assurance-médicaments. [1] Comité permanent de la santé de la Chambre des communes (HESA), Témoignages, 1re session, 42e législature, 20 avril 2016, 1640 (David Henry, professeur, Dalla Lana School of Public Health, Université de Toronto, à titre personnel). [2] Ibid. [3] Institut Angus Reid, « Opinion publique canadienne sur un programme d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, 6 juin 2016. [4] Tableaux de l’ICIS: Résultats du Canada, Enquête international de 2016 du Fonds du Commonwealth sur les politiques de santé réalisée auprès d’adultes de 11 pays, présenté par Marc-André Gagnon, professeur agrégé, École de politique publique et d’administration, Université Carleton. [5] Bureau du directeur du budget parlementaire (BDP), Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017. [6] Express Scripts Canada, Rapport d’Express Scripts Canada sur les tendances en matière de médicaments en 2016, p. 24. [7] HESA, Procès-verbal, 1re session, 42e législature, 7 mars 2016. [8] HESA, Procès-verbal, 1re session, 42e législature, 29 septembre 2016. [9] BDP, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017. [10] Karin Phillips, La couverture des médicaments onéreux du Canada, Service d’information et de recherche parlementaires, Publications de recherche de la Bibliothèque du Parlement, Publication no 2016-10-F, 4 février 2016. [11] Pour obtenir une définition du terme « brevet », voir : gouvernement du Canada, Qu’est-ce qu’un brevet?. [12] BDP, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 11. [13] Ibid. [14] Virginie Demers et coll., « Comparison of provincial prescription drug plans and the impact on patients’ annual drug expenditures », Canadian Medical Association Journal, vol. 178, no 4, 12 février 2008 [disponible en anglais seulement]. [15] BDP, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 19. [16] Loi constitutionnelle de 1867, 30 & 31 Victoria, ch. 3 (R.-U.). [17] HESA, Témoignages, 1re session, 42e législature, 23 février 2017, 1105 (Bruce Ryder, professeur agrégé, Osgoode Hall Law School, Université York, à titre personnel). [18] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Abby Hoffman, sous-ministre adjointe, Direction générale de la politique stratégique, ministère de la Santé). [19] Conseil d’examen du prix des médicaments brevetés (CEPMB), Rapport annuel 2016. [20] Ibid. [21] HESA, Témoignages, 1re session, 42e législature, 23 février 2017, 1105 (Ryder). [22] Loi canadienne sur la santé, L.R.C., 1985, ch. C-6, art. 7. [23] Ibid., art. 2. [24] DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 18. [25] Ibid. [26] Ibid. [27] HESA, Témoignages, 1re session, 42e législature, 23 février 2017, 1115 (Ryder). [28] Ibid. [29] Ibid., 1130 (Ryder). [30] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1610 (Brian O’Rourke, président-directeur général, Agence canadienne des médicaments et des technologies de la santé). [31] Ibid. [32] Ibid. [33] Ibid. [34] HESA, Témoignages, 1re session, 42e législature, 2 mai 2016, 1550 (William Dempster, directeur général, 3Sixty Public Affairs). [35] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman). [36] HESA, Témoignages, 1re session, 42e législature, 2 mai 2016, 1550 (Dempster). [37] Ibid. [38] Premiers ministres du Canada, Alliance pancanadienne pharmaceutique. [39] ICIS, À propos de l’ICIS. [40] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1555 (Brent Diverty, vice-président du secteur des programmes, ICIS). [41] Ibid. [42] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman). [43] DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 18. [44] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman) et DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 1 et 29. [45] DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 1. [46] Ibid., p. 29. [47] Karin Phillips, La couverture des médicaments onéreux du Canada, Service d’information et de recherche parlementaires, Publications de recherche de la Bibliothèque du Parlement, Publication no 2016-10-F, 4 février 2016. [48] Ibid. [49] Régie de l’assurance maladie du Québec (RAMQ), Assurance médicaments. [50] RAMQ, Médicaments couverts. [51] HESA, Témoignages, 1re session, 42e législature, 2 février 2017, 1120 (Dianne Balon, vice-présidente, Gouvernement, Alberta Blue Cross). [52] Régime d’assurance-médicaments du Nouveau-Brunswick, Feuille de renseignements. [53] Gouvernement de l’Île-du-Prince-Édouard, Faire une demande pour le programme de médicaments génériques. [54] À moins d’indications contraires, l’information contenue dans cette section est tirée du document suivant : Karin Phillips, La couverture des médicaments onéreux du Canada, Publication no 2016-10-F, Service d’information et de recherche parlementaires, Bibliothèque du Parlement, Ottawa, 4 février 2016. [55] HESA, Témoignages, 1re session, 42e législature, 1er décembre 2016, 0845 (Sony Perron, sous-ministre adjoint principal, Direction générale de la santé des Premières Nations et des Inuits, ministère de la Santé). [56] Depuis la rédaction du présent rapport, la Direction générale de la santé des Premières Nations et des Inuits et l’administration du programme des SSNA ont été confiées au ministère des Services aux Autochtones en vertu du décret 2017-1465 pris le 29 novembre 2017. [57] Ibid. [58] Ibid. [59] Ibid. [60] HESA, Témoignages, 1re session, 42e législature, 1er décembre 2016, 0900 (Michel Doiron, sous-ministre adjoint, Prestation des services, ministère des Anciens Combattants). [61] Ibid. [62] HESA, Témoignages, 1re session, 42e législature, 2 février 2017, 1105 (Captf Sylvain Grenier, officier supérieur d’état-major, Services de Pharmacie, ministère de la Défense nationale). [63] Ibid. [64] Gouvernement du Canada, Programme fédéral de santé intérimaire – Résumé de la couverture offerte. [65] Ibid. [66] Gouvernement du Canada, Votre Régime de soins de santé de la fonction publique en un coup d’œil. [67] Service correctionnel Canada, 2017–2018 Plan ministériel. [68] Syndicat canadien de la fonction publique (SCFP), « Élaboration d’un programme national d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, septembre 2016. [69] HESA, Témoignages, 1re session, 42e législature, 2 février 2017, 1120 (Balon). [70] Association canadienne des compagnies d’assurance de personnes, Faits sur les assurances de personnes au Canada, édition 2017, 2017. [71] Ibid. [72] BDP, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 20. [73] Ibid., p. 20. [74] Ibid., p. 20. [75] ICIS, Tendances des dépenses nationales de santé, 1975 à 2017, p. 16. [76] Ibid., p. 20, et ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance‑médicaments, 2017, p. 8. [77] ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance‑médicaments, 2017, p. 8. [78] Ibid., p. 9. Les produits médicinaux non pharmaceutiques comprennent l’équipement nécessaire à l’administration de médicaments sur ordonnance, comme le matériel qu’utilisent les personnes diabétiques. [79] ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance-médicaments, 2017. [80] CEPMB, Rapport annuel 2016, 2017, p. 49. [81] ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance‑médicaments, 2017, p. 7. [82] DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 45. [83] ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance médicaments, 2017, p. 28. [85] Ibid., p. 16. [86] Ibid., p. 6. [87] DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, p. 21. Le DPB constate des variations importantes dans le calcul des dépenses payées par les particuliers par l’ICIS et QuintilesIMS, l’écart entre les deux ensembles de données s’élevant à 2,4 milliards de dollars. Selon l’ICIS, les dépenses payées par les particuliers se sont élevées à 7,1 milliards de dollars en 2015‑2016, tandis que QuintilesIMS les a chiffrées à 4,7 milliards de dollars. Le DPB utilise les données de QuintilesIMS en ce qui concerne les dépenses payées par les particuliers, et payeur principal désigne l’assurance publique, l’assurance privée ou le particulier ayant assumé la plus grande partie du coût de l’ordonnance. La totalité de la valeur transactionnelle est attribuée au payeur principal, même si une partie de ce montant à la charge du patient peut être remboursée par un assureur au titre de la coordination des avantages sociaux. Pour une explication plus détaillée des limitations des données liées aux montants payés par les particuliers, voir la page 21 du document. [88] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1555 (Diverty; Tanya Potashnik, directrice, Direction des politiques et de l’analyse économique, CEPMB). [89] Ibid., 1605 (Tanya Potashnik). [90] Selon la définition provisoire établie par Santé Canada, une « maladie rare » est une maladie qui touche moins d’une personne sur 2 000 au Canada. HESA, Témoignages, 1re session, 42e législature, 30 mai 2016, 1535 (Durhane Wong-Rieger, présidente-directrice général, Organisation canadienne des maladies rares). [91] Ibid., 1555 (Christopher McCabe, chaire de recherche La Capitale en santé, Faculté de médecine et de dentisterie, Université de l’Alberta). [92] ICIS, Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance-médicaments, 2017, p. 7. [93] Ibid., p. 27. [95] Express Scripts Canada, Rapport d’Express Scripts Canada sur les tendances en matière de médicaments en 2016, p. 9. [96] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1555 (Diverty, Potashnik). [97] Ibid. (Potashnik). [99] CEPMB, Rapport annuel 2016, 2017, p. 32. Le ratio des prix étrangers par rapport aux prix canadiens est une comparaison entre le prix national moyen d’un médicament au Canada, fondé sur le prix départ usine du fabricant dans le secteur de la vente au détail, et le prix moyen pondéré en fonction des ventes dans un autre pays. Aux fins de l’analyse, une valeur de 1 est attribuée au prix du médicament breveté canadien, et le prix étranger est exprimé en tant que pourcentage du prix canadien. Si le ratio moyen des prix étrangers par rapport aux prix canadiens est inférieur à 1, le prix moyen étranger est plus bas que le prix canadien. Si le ratio est supérieur à 1, ce prix est plus élevé. [100] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1555 (Diverty); et ICIS, « Dépenses en médicaments prescrits au Canada, 2017 : Regard sur les régimes publics d’assurance‑médicaments — Comparaisons internationales, Tableaux de données », 2017. [101] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1555 (Glenn Monteith, vice‑président, Innovation et viabilité des soins de santé, Médicaments novateurs Canada). [102] Ibid. [103] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman). [104] Ibid. [105] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0905 (Victor Elkins, vice-président régional pour la Colombie‑Britannique, Syndicat canadien de la fonction publique). [106] SCFP, « Élaboration d’un programme national d’assurance‑médicaments », mémoire présenté à HESA, 1re session, 42e législature, septembre 2016. [107] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1540 (Danielle Martin, vice-présidente, Affaires médicales et solutions destinées au système de santé, Women’s College Hospital). [108] SCFP, « Élaboration d’un programme national d’assurance‑médicaments », mémoire présenté à HESA, 1re session, 42e législature, septembre 2016. Wellesley Institute, Low Earnings, Unfilled Prescriptions: Employer-Provided Health Benefit Coverage in Canada, juillet 2015, document de référence cité par SCFP. [109] Ibid. [110] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman). [111] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1535 (Natasha Mistry, directrice, Relations avec les intervenants et développement communautaire, Association canadienne des individus retraités). [113] Ibid. [114] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1530 (Shachi Kurl, directrice générale, Institut Angus Reid). [115] HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0935 (Jan Hux, conseillère scientifique principale, Association canadienne du diabète). [116] HESA, Témoignages, 1re session, 42e législature, 16 mai 2016, 1600 (Connie Côté, directrice générale, Coalition canadienne des organismes de bienfaisance en santé). [117] HESA, Témoignages, 6 juin 2016, 1630 (Monika Dutt, présidente, Médecins canadiens pour le régime public). [118] Ibid., 1600. [119] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1530 (Steven Morgan, professeur, École de santé publique et de santé des populations, Université de la Colombie-Britannique, à titre personnel). [120] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman). [121] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1545 (Cindy Forbes, présidente, Association médicale canadienne); et HESA, Témoignages, 1re session, 42e législature, 30 mais 2016, 1535 (Wong-Rieger). [122] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1535 (Mistry). [123] HESA, Témoignages, 1re session, 42e législature, 1er décembre 2016, 0925 (Perron et Doiron). [124] Assemblée des Premières Nations (APN), Plan de transformation de la santé des Premières Nations, février 2017. [125] Ibid., p. 97. [126] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1545 (Forbes). [127] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1630 (O’Rourke). [128] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1555 (Monteith). [129] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1600 (Frank Swedlove, président et chef de la direction, Association canadienne des compagnies d’assurance de personnes). [130] Canadian Health Policy Institute, About CHPI. [131] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1545 (Frank Swedlove). [132] HESA, Témoignages, 1re session, 42e législature, 29 novembre 2016, 0855 (Janet Yale, présidente et chef de la direction, Société de l’arthrite). [133] HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0920 (Jim Keon, président, Association canadienne du médicament générique). [134] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1630 (O’Rourke). [135] HESA, Témoignages, 1re session, 42e législature, 2 mai 2016, 1550 (W. Neil Palmer, président et consultant principal, PDCI Market Access). [136] HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0920 (Keon). [137] HESA, Témoignages, 1re session, 42e législature, 29 novembre 2016, 0915 (Doug Coyle, professeur et directeur par intérim, École d’épidémiologie, de santé publique et de médecine préventive de l’Université d’Ottawa, à titre personnel). [138] Ibid. [139] HESA, Témoignages, 1re session, 42e législature, 20 avril 2016, 1705 (Irfan Dhalla, vice-président, Équipe d’analyses des données et des normes, Qualité des services de santé Ontario). [140] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1540 (Swedlove); et HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1545 (Hoffman). [141] HESA, Témoignages, 1re session, 42e législature, 20 avril 2016 (Katherine Boothe, professeure adjointe, Département de science politique, Université McMaster, à titre personnel). [142] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1535 (Morgan). [143] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1540 (Swedlove). [144] HESA, Témoignages, 1re session, 42e législature, 2 mai 2016, 1550 (Palmer); et HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1605 (Gagnon). [145] Ibid. [146] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0900 (Mélanie Bourassa Forcier, professeure et directrice des programmes de droit et politique de la santé, Université de Sherbrooke-CIRANO, à titre personnel ). [148] HESA, Témoignages, 1re session, 42e législature, 23 février 2017, 1140 (Amir Attaran, professeur, Faculté de droit, Université d’Ottawa). [149] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, (Gerry Harrington, vice-président, Politique et affaires réglementaires, Produits de santé consommateurs du Canada). [150] Ibid. [151] Ibid. [152] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1605 (Potashnik). [153] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1540 (Swedlove). [154] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0950 (Ake Blomqvist, chercheur sur les politiques de santé, Institut C.D. Howe). [155] Ibid. (Forcier). [156] HESA, Témoignages, 1re session, 42e législature, 29 novembre 2016, 0845 (Thomas Perry, président, Groupe de travail sur l’éducation, Therapeutics Initiative, Université de la Colombie‑Britannique). [157] HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0920 (Keon). [158] Ibid., 0950. [159] Ibid., 1005. [160] DPB, Coût d’un programme national d’assurance-médicaments de régie fédérale, p. 43. [161] Ibid. [162] Ibid., p. 20. [163] HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0920 (Keon). [164] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1615 (O’Rourke). [165] HESA, Témoignages, 1re session, 42e législature, 30 mai 2016, 1540 (Matthew Herder, professeur agrégé, Facultés de médecine et de droit, Institut du droit de la santé, Université Dalhousie). [166] Ibid. [167] Ibid. [168] Ibid., 1550 (McCabe). [169] HESA, Témoignages, 1re session, 42e législature, 20 avril 2016, 1545-1620 (Boothe; Anne Holbrook, médecin/pharmacologue clinique, professeure et directrice, Division de pharmacologie et de thérapeutique clinique, Université McMaster, à titre personnel). [170] Ibid. [171] HESA, Témoignages, 1re session, 42e législature, 30 mai 2016, 1540 (Herder). [172] HESA, Témoignages, 1re session, 42e législature, 13 avril 2016, 1555 (Diverty). [173] HESA, Témoignages, 1re session, 42e législature, 30 mai 2016, 1600 (Robyn Tamblyn, professeure, Département de médecine et Département d’épidémiologie, de biostatistique et de santé au travail, Université McGill). [174] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0905 (Elkins). [175] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1535 (Anita Huberman, directrice générale, Chambre de commerce de Surrey). [176] HESA, Témoignages, 21re session, 42e législature, 7 septembre 2016, 0905 (Elkins). [177] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1535 (Huberman). [178] Anne Holbrook, directrice, professeure à la Division de pharmacologie clinique et de toxicologie, Faculté de médecine, Université McMaster, « Programme national d’assurance-médicaments : Rôle essentiel des données, des formulaires et de l’expertise », document présenté au Comité HESA, avril 2016. [179] Ibid. [180] Ibid. [181] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1610 (Forbes). [182] HESA, Témoignages, 1re session, 42e législature, 16 mai 2016, 1540 (Perry Eisenschmid, chef de la direction, Association des pharmaciens du Canada). [183] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1620 (Morgan) et HESA, Témoignages, 1re session, 42e législature, 30 mai 2016, 1545 (Boothe). [184] HESA, Témoignages, 20 avril 2016, 1635 (David Henry, professeur, Dalla Lana School of Public Health, Université de Toronto, à titre personnel). [185] Ibid. [186] Ibid., 1540 (Boothe). [187] Ibid., 1640 (Henry). [188] Pharmaceutical Management Agency (PHARMAC), Introduction to PHARMAC [disponible en anglais seulement]. [189] PHARMAC, Medicines and Medical Devices Contract Negotiation [disponible en anglais seulement]. [190] HESA, Témoignages, 1re session, 42e législature, 14 février 2017, 1110 (Matthew Brougham, à titre personnel). [191] Ibid., 1200 (Heather Roy, présidente du conseil d’administration, Quartier général, Medicines New Zealand). [192] Ibid., 1130 (Brougham). [193] Ibid. [194] HESA, Témoignages, 1re session, 42e législature, 2 mai 2017, 1200 (Sofia Wallström, directrice générale, Office national des prestations pharmaceutiques et odontologiques). [195] Ibid. [196] Ibid., 1210 (Aldo Golja, conseiller principal en politiques liées à l’établissement des prix et au remboursement des médicaments, Service des affaires pharmaceutiques et de la technologie médicale, ministère de la Santé, du Mieux‑être et des Sports des Pays‑Bas). [197] Ibid. [198] Ibid. 1315 (Golja). [199] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016 (Morgan, Martin, Marc-André Gagnon, professeur agrégé, École d’administration et de politique publique, Université Carleton, à titre personnel). [200] Steve G. Morgan et coll., Danielle Martin, Marc-André Gagnon, Barbara Mintzes, Jamie R. Daw, Joel Lexchin, Pharmacare 2020 : L’avenir de l’assurance-médicaments au Canada, 15 juillet 2015. [201] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1545 (Martin). [202] Ibid. [203] Steve G. Morgan et. coll., Pharmacare 2020 : L’avenir de l’assurance-médicaments au Canada, 15 juillet 2015. [204] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1605 (Gagnon). [205] HESA, Témoignages, 1re session, 42e législature, 2 mai 2016, 1710 (Graham Sher, chef de la direction, Société canadienne du sang). [206] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1605 (Gagnon). [207] Steve G. Morgan et coll., Pharmacare 2020 : L’avenir de l’assurance-médicaments au Canada, 15 juillet 2015. [208] Ibid. [209] Pour en savoir plus, voir Steven G. Morgan et. coll., « Coût estimé d’une couverture publique universelle des médicaments d’ordonnance au Canada », Journal de l’Association médicale canadienne, 16 mars 2015. [210] Steve G. Morgan et. coll., Pharmacare 2020 : L’avenir de l’assurance-médicaments au Canada, 15 juillet 2015. [211] Ibid. [212] Ibid. [213] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1550 (Gregory Marchildon, professeur et titulaire d’une chaire de recherche de l’Ontario sur la politique de la santé et la conception de systèmes, Institut des politiques, de la gestion et de l’évaluation de la santé, Université de Toronto, à titre personnel). [214] Gregory Marchildon, « Deux options pour le programme national d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, 16 novembre 2017. [215] Ibid. [216] Ibid. [217] Ibid. [218] HESA, Témoignages, 1re session, 42e législature, 19 octobre 2017, 1615 (Morgan). [219] Ibid. [220] HESA, Témoignages, 6 juin 2016, 1re session, 42e législature, 1550 (Marchildon). [221] Gregory Marchildon, « Deux options pour le programme national d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, 16 novembre 2017. [222] Ibid. [223] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1550 (Marchildon). [224] Ibid. [225] Chambre de commerce de Surrey; SCFP; Coalition canadienne de la santé, Congrès du travail du Canada; Matthew Herder, professeur agrégé, Université Dalhousie; Fédération canadienne des syndicats d’infirmières et infirmiers; Fédération des étudiants et des étudiantes en médecine du Canada; Médecins canadiens pour le régime public; Peter Macleod, président, Groupe consultatif de citoyens sur l’assurance-médicaments publique au Canada; Union des consommateurs; et Association des infirmières et infirmiers autorisés de l’Ontario. [226] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0845 (Blomqvist). [227] Ibid. [228] Ibid. et HESA, Témoignages, 1re session, 42e législature, 2 mai 2016, 1550 (Palmer). [229] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0845 (Blomqvist). [230] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1610 (Forbes). [231] Ibid. [232] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0845 (Blomqvist) et HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1540 (Swedlove). [233] HESA, Témoignages, 1re session, 42e législature, 2 février 2016, 1105 (Balon). [234] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1540 (Swedlove) et Ibid., (Balon). [235] Ibid., (Swedlove); HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0920 (Keon) et 0935 (Hux); HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1545 (Forbes). [236] HESA, Témoignages, 1re session, 42e législature, 1er juin 2016, 1545 (Forbes) et HESA, Témoignages, 1re session, 42e législature, 22 septembre 2016, 0935 (Hux). [237] HESA, Procès-verbal, 1re session, 42e législature, 29 septembre 2016. [238] RAMQ, Médicaments couverts. [239] DPB, « Coût d’un programme national d’assurance-médicaments de régie fédérale », 28 septembre 2017. [240] Ibid., p. 1-4. [241] Ibid., p. 43-45 (voir le tableau 3-6). [242] Ibid., p. 50. [243] Ibid., p. 46 [244] HESA, Témoignages, 1re session, 42e législature, 17 octobre 2017, 1530 (Jean-Denis Fréchette, directeur parlementaire du budget). [245] BDP, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 34. [247] HESA, Témoignages, 1re session, 42e législature, 17 octobre 2017, 1534 (Carleigh Malanik, analyste financière, Bureau du directeur parlementaire du budget). [248] Centre canadien des politiques alternatives et Médecins canadiens pour le régime public, « Combien un régime national d’assurance‑médicaments nous ferait‑il économiser? », septembre 2017, p. 4. [249] Ibid., p. 5. [250] HESA, Témoignages, 1re session, 42e législature, 19 octobre 2017, 1535 (Gagnon). [251] HESA, Témoignages, 1re session, 42e législature, 23 février 2017,1105 (Ryder). [252] Ibid. [253] Gouvernement du Canada, Loi canadienne sur la santé : Rapport annuel 2015-2016. [254] Ibid. [255] Ibid. [256] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0845 (Colleen Flood, professeure et titulaire de la chaire de recherche universitaire, directrice du Centre de droit, de politique et d’éthique de la santé, Université d’Ottawa, à titre personnel). [257] Ibid. [258] Ibid., 0900 (Forcier). [259] Ibid. [260] HESA, Témoignages, 1re session, 42e législature, 23 février 2017, 1140 (Attaran). [261] Gregory Marchildon, « Deux options pour le programme national d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, 16 novembre 2017. [262] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1635 (Roy Romanow, commissaire et ancien premier ministre de la Saskatchewan, Commission sur l’avenir des soins de santé au Canada). [263] HESA, Témoignages, 1re session, 42e législature, 20 avril 2016, 1540 (Boothe). [264] BDP, Coût d’un programme national d’assurance-médicaments de régie fédérale, 28 septembre 2017, p. 45. [265] HESA, Témoignages, 1re session, 42e législature, 19 octobre 2017, 1655, (Morgan). [266] Ibid. [267] Ibid., 1700 (Gagnon). [268] Ibid. [269] Voir par exemple : Marc-André Gagnon, « Chapter 14: Financing the Public Provision of Prescription Drug Coverage in Canada: Comparison and Assessment of the Options », mémoire présenté à HESA, 1re session, 42e législature, 20 novembre 2017 [disponible en anglais seulement]. [270] Tax Foundation, « Sources of Government Revenue in the OECD, 2016 », juillet 2016 [disponible en anglais seulement]. [271] Ibid. [272] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0845 (Flood). [273] HESA, Témoignages, 1re session, 42e législature, 6 juin 2016, 1600 (Dutt) [274] Angus Reid Institute, « Opinion publique canadienne sur un programme d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, 6 juin 2016. [275] Ibid. [276] HESA, Témoignages, 1re session, 42e législature, 18 avril 2016, 1545 (Martin) [277] Ibid., 1605 (Gagnon). [278] Angus Reid Institute, « Opinion publique canadienne sur un programme d’assurance-médicaments », mémoire présenté à HESA, 1re session, 42e législature, 6 juin 2016. [279] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1535 (Huberman). [280] HESA, Témoignages, 1re session, 42e législature, 2 février 2016, 1120 (Balon). [281] Ibid. [282] Ibid. [283] HESA, Témoignages, 1re session, 42e législature, 27 septembre 2016, 0905 (Elkins). [284] HESA, Témoignages, 1re session, 42e législature, 9 mai 2016, 1540 (Swedlove). [285] Le Comité a recueilli les témoignages ou reçu des mémoires des groupes représentant les patients suivants : Organisation canadienne pour les maladies rares, La Société de l’arthrite, Réseau canadien des survivants du cancer, La société pour les troubles de l’humeur du Canada, Association canadienne du diabète, Coalition canadienne des organismes de bienfaisance en santé, et Fondation des maladies du cœur du Canada. [286] HESA, Témoignages, 1er décembre 2016, 0900 (Michael Ferguson, vérificateur général du Canada, Bureau du vérificateur général du Canada). [287] Ibid., 1000 (Perron). [288] Ibid. [289] Cara Tannenbaum, directrice scientifique, Institut de la santé des femmes et des hommes, Instituts de recherche en santé du Canada (IRSC), « Mémoire : Appliquer l’analyse comparative fondée sur le sexe et le genre à la politique du médicament au Canada », mémoire présenté à HESA, 1re session, 42e législature, 20 mai 2016. [290] Ibid. [291] Wellesley Institute, « Low Earnings, Unfilled Prescriptions: Employer-Provided Health Benefit Coverage in Canada, July 2015 », p. 8 [292] Cara Tannenbaum, « Mémoire : Appliquer l’analyse comparative fondée sur le sexe et le genre à la politique du médicament au Canada », mémoire présenté à HESA, 1re session, 42e législature, 20 mai 2016. [293] Gazette du Canada, « Règlement modifiant le Règlement sur les médicaments brevetés », vol. 151, no 48, 2 décembre 2017. [294] Ibid. [295] Gouvernement du Canada, « Lettre de mandat de la ministre de la Santé », 4 octobre 2017. |
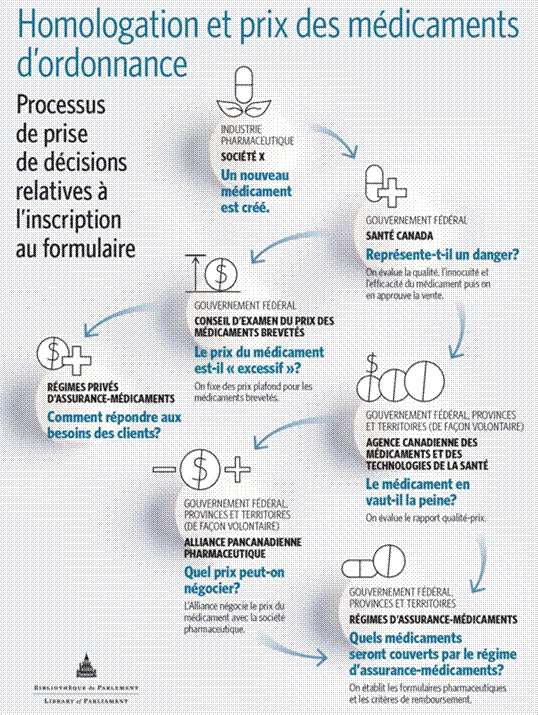
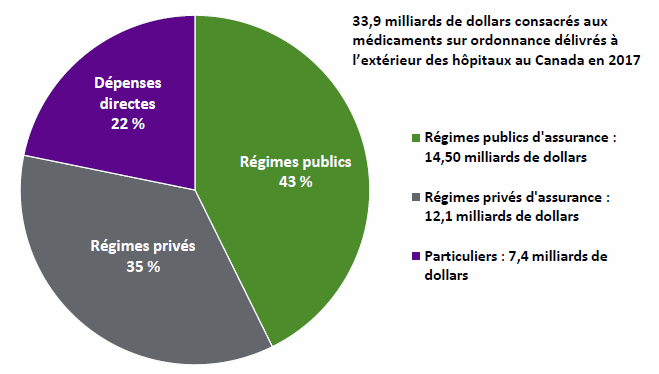
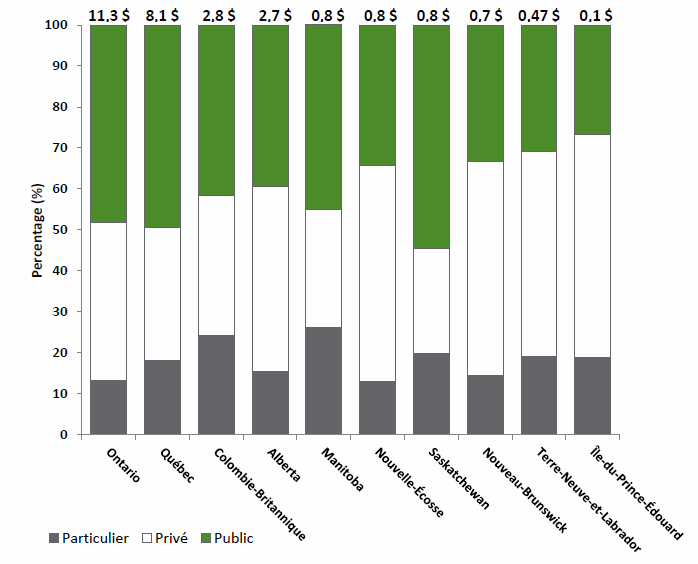
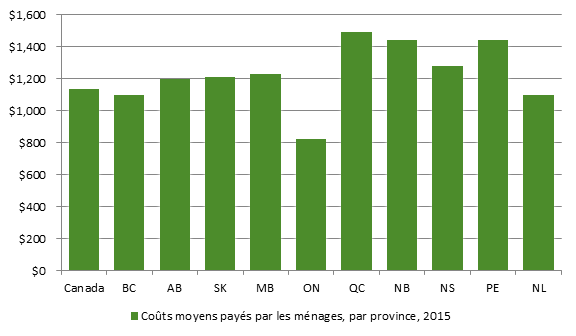
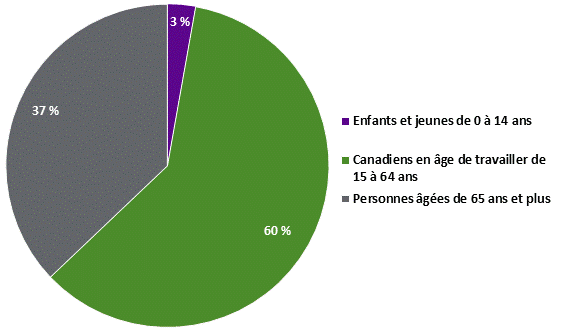
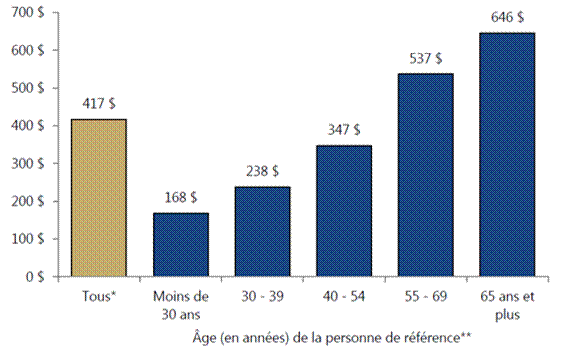
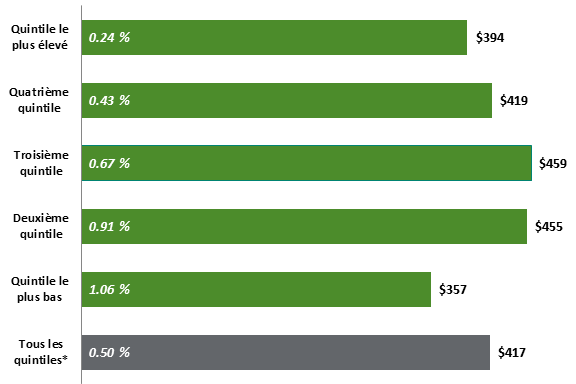
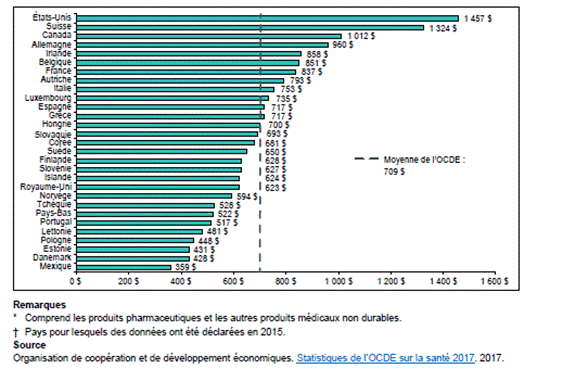
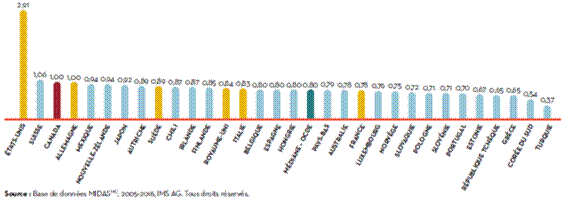
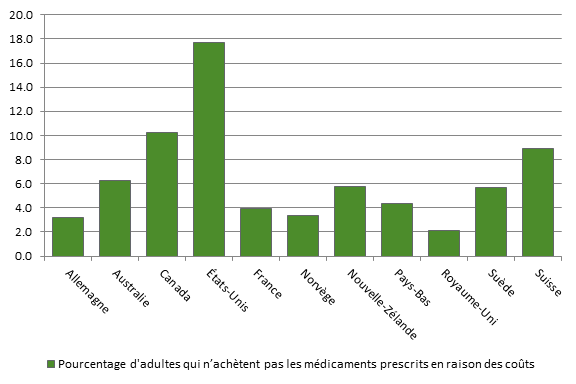
![« En Ontario, de 2002 à 2008, plus de 700 patients diabétiques âgés de moins
de 65 ans [sont] décédés prématurément chaque année en raison d’un accès inéquitable à des médicaments d’ordonnance essentiels. »
Steven Morgan, professeur,
École de santé publique et de santé des populations,
Université de la Colombie Britannique
- Title: Citation - Description: « En Ontario, de 2002 à 2008, plus de 700 patients diabétiques âgés de moins de 65 ans [sont] décédés prématurément chaque année en raison d’un accès inéquitable à des médicaments d’ordonnance essentiels. »
Steven Morgan, professeur,
École de santé publique et de santé des populations,
Université de la Colombie Britannique](/content/Committee/421/HESA/Reports/RP9762464/hesarp14/05-rpt-f_files/pull-1-f.gif)



![« Pour quelqu’un qui ne peut pas se permettre un déductible de 3, 5, 10 ou 12 % de son salaire, avoir droit à [un régime de couverture des médicaments onéreux], c’est comme n’avoir droit à aucune assurance. »
Danielle Martin, vice présidente,
Affaires médicales et solutions destinées au système de santé, Women’s College Hospital
- Title: Citation - Description: « Pour quelqu’un qui ne peut pas se permettre un déductible de 3, 5, 10 ou 12 % de son salaire, avoir droit à [un régime de couverture des médicaments onéreux], c’est comme n’avoir droit à aucune assurance. »
Danielle Martin, vice présidente,
Affaires médicales et solutions destinées au système de santé, Women’s College Hospital](/content/Committee/421/HESA/Reports/RP9762464/hesarp14/05-rpt-f_files/pull-5-f.gif)





![« [N]ous avons des discussions difficiles avec les employeurs. Ils voient les avantages sociaux comme une dépense budgétaire et ils prennent des décisions ardues pour déterminer s’ils doivent réduire la couverture qu’ils offrent ou potentiellement licencier des employés. »
Margaret Wurzer, gestionnaire principale, Avantages et mise au point de produits, Alberta Blue Cross
- Title: Citation - Description: « [N]ous avons des discussions difficiles avec les employeurs. Ils voient les avantages sociaux comme une dépense budgétaire et ils prennent des décisions ardues pour déterminer s’ils doivent réduire la couverture qu’ils offrent ou potentiellement licencier des employés. »
Margaret Wurzer, gestionnaire principale, Avantages et mise au point de produits, Alberta Blue Cross](/content/Committee/421/HESA/Reports/RP9762464/hesarp14/05-rpt-f_files/pull-11-f.gif)



![« Le public veut que le fédéral joue un rôle solide dans la prise des mesures de réforme qui s'imposent vraiment […] Cela n'est pas de la contrainte, mais il faudra énoncer une vision nationale comportant des objectifs clairs soutenus par des critères nationaux non négociables qu'il faudra accepter pour que tout gouvernement provincial ou territorial puisse profiter de l'investissement fédéral dans l'assurance-médicaments. »
Roy Romanow,
Commissaire et ancien premier ministre
de la Saskatchewan,
Commission sur l’avenir des soins
de santé au Canada
- Title: Citation - Description: « Le public veut que le fédéral joue un rôle solide dans la prise des mesures de réforme qui s'imposent vraiment […] Cela n'est pas de la contrainte, mais il faudra énoncer une vision nationale comportant des objectifs clairs soutenus par des critères nationaux non négociables qu'il faudra accepter pour que tout gouvernement provincial ou territorial puisse profiter de l'investissement fédéral dans l'assurance-médicaments. »
Roy Romanow,
Commissaire et ancien premier ministre
de la Saskatchewan,
Commission sur l’avenir des soins
de santé au Canada](/content/Committee/421/HESA/Reports/RP9762464/hesarp14/05-rpt-f_files/pull-15-f.gif)

![« [À] un certain point, les dépenses fédérales peuvent constituer une trop grande intrusion dans les compétences législatives provinciales, au point de constituer une tentative de réglementer une affaire provinciale. »
Bruce Ryder,
professeur agrégé,
Osgoode Hall Law School, Université York
- Title: Citation - Description: « [À] un certain point, les dépenses fédérales peuvent constituer une trop grande intrusion dans les compétences législatives provinciales, au point de constituer une tentative de réglementer une affaire provinciale. »
Bruce Ryder,
professeur agrégé,
Osgoode Hall Law School, Université York](/content/Committee/421/HESA/Reports/RP9762464/hesarp14/05-rpt-f_files/pull-17-f.gif)

